
Рождение вакцины: БЦЖ на страже туберкулеза
28 мая 2024
Рождение вакцины: БЦЖ на страже туберкулеза
- 1801
- 1
- 8
Вакцина БЦЖ — сокращение от названия Бацилла Кальмета–Герена, или Bacillus Calmette–Guеrin, BCG
коллаж автора статьи с использованием картины «Рождение Венеры» кисти Сандро Боттичелли (1482–1486), плаката «Туберкулез предотвратим и излечим» (1922) и изображения News Medical
-
Автор
-
Редакторы
-
Иллюстратор
Туберкулез — одна из древнейших болезней. Возможно, она нанесла больше ущерба, чем корь и оспа вместе взятые. Археологические находки свидетельствуют [1], что сотни миллионов лет назад ею страдали динозавры, а самое древнее доказательство заболевания человека было найдено в останках, возраст которых 5 тысяч лет! Несмотря на прогресс в медицине и повышение уровня жизни, туберкулез и сейчас продолжает сеять смерть: по данным ВОЗ, в 2022 году от него скончалось около 1,3 миллионов человек, а число заболевших превысило 10 млн, включая 1,3 млн детей [2]. Пришло время обсудить эту болезнь и перспективы борьбы с ней в рамках спецпроекта «История одной эпидемии».
История одной эпидемии
«Забытые» инфекции: оспа, корь, туберкулез, чума, холера, бешенство… Читая или мимолетно слыша о них, мы вряд ли задумываемся, насколько они опасны. Хотя не так давно одно только слово «испанка» или «полиомиелит» заставляло людей в панике бежать друг от друга! При этом упоминание оспы, наоборот, было приглашением в дом больного на «вечеринку». Зачем же тогда понадобилось ее ликвидировать? И, кстати, может быть ужасы о болезнях несколько преувеличены, и нет большой необходимости бороться с ними с помощью вакцинации? Об этом мы рассказывали в партнерском спецпроекте «Вакцинация», а в статьях этого цикла давайте вернемся в прошлое, чтобы узнать, «из какого сора» рождалась современная медицина и профилактика болезней.

Партнер спецпроекта — «Национальная иммунобиологическая компания», фармацевтический холдинг, созданный госкорпорацией Ростех в 2013 году с целью развития производства важных для национальной безопасности иммунобиологических лекарственных препаратов.
При этой болезни некоторое время выглядишь цветущим, как сама жизнь. И чувствуешь себя соответственно. До тех пор, пока вдруг перестаешь так выглядеть; но тогда на тебя уже почти никто не глядит.
Эрих Мария Ремарк «Жизнь взаймы»
В очень отдаленном прошлом туберкулезные микобактерии, вероятно, не представляли большой опасности для окружающих организмов. Они приобрели патогенные свойства позже, благодаря мутациям и длительному взаимодействию с иммунной системой животных [1]. В ходе эволюции появились десятки видов этих бактерий, которые приспособились к размножению в разных организмах. Например, M. tuberculosis (Mtb) поражает людей, M. bovis вызывает заболевания крупного рогатого скота, а M. microti инфицирует мышей-полевок, кошек и некоторых других млекопитающих.
Несмотря на близкое родство, разные микобактерии обычно поражают только «привычные» им виды животных. Кроме того, они неплохо приспособились к внешней среде и очень живучи: распространены повсеместно, выдерживают глубокую заморозку ниже −200 ℃, месяцами сохраняются в пыли и на поверхностях, до года определяются в молоке. Быстро убивает их только солнечный свет.
Прекрасная Симонетта
Туберкулез или, как его называли раньше, чахотка (от древнегреческого phthisis — «увядание, иссушение») прервал жизни множества великих и безвестных людей. Тем не менее долгое время об этой болезни было весьма расплывчатое представление. Врачи знали, что для нее характерна худоба, изнуренное состояние, потеря аппетита, боли в груди, кашель (в том числе с кровью), скачки температуры и потоотделение. Однако они не всегда различали туберкулез и, скажем, пневмонию, а зачастую полагали, что он может стать осложнением респираторных инфекций или даже нервной лихорадки! Не было известно и то, что чахотка — не единственное проявление туберкулеза. Например, распространенная в Средние века золотуха — не что иное, как туберкулез кожи (латинское название — scrofa — диагноз, обозначавший различные поражения кожи с вовлечением шейных лимфоузлов или слюнных желез).
Чем именно из этого списка болела самая знаменитая жертва туберкулеза, средневековая красавица Симонетта Веспуччи (рис. 1), неизвестно. Мы знаем лишь, что ее болезнь развивалась стремительно, а незадолго до смерти она прекрасно себя чувствовала и была в зените красоты и славы. В январе 1475 года Джулиано Медичи (рис. 1), брат Лоренцо «Великолепного», устроил в ее честь рыцарский турнир. Воодушевленный дамой сердца (кстати, замужней, что нисколько его не смущало), Джулиано побеждает других участников, а Симонетта становится королевой турнира [3]. Однако весной 1476 года она вдруг заболевает.

Рисунок 1. Страсти по Симонетте. Слева: фрагмент картины «Рождение Венеры» (1482–1486) кисти Сандро Боттичелли с изображением Симонетты Веспуччи, которую иногда называют самой красивой женщиной итальянского Возрождения. В центре: Посмертный портрет Джулиано Медичи, который дрался в честь Симонетты на турнире, тоже в исполнении Боттичелли. Справа: Симонетта Веспуччи (?) в образе кормящей девы Марии (1500 год) предположительно того же мастера.
коллаж автора статьи на основе картин Сандро Боттичелли («Википедия», FeelTheArt, «Википедия»)
Узнав о ее болезни, Лоренцо Медичи отправил к ней одного из лучших врачей того времени — маэстро Стефано. Благодаря этому известны симптомы, от которых страдала красавица: высокая температура, рвота, одышка, бессонница и потеря аппетита [4]. Семейный врач семьи Веспуччи настаивал на том, что у нее чахотка, однако доктор Стефано не был с ним согласен. Больную пытались лечить, но все было тщетно: Симонетта скончалась в возрасте 23 лет. Современники вспоминали, что ее оплакивала вся Флоренция, а после смерти она была еще прекраснее, чем при жизни.
И все же сомнения в причине смерти остались . Некоторые полагали, что она умерла от чумы или даже была отравлена, а в 2019 году итальянские эндокринологи Паоло Поццилли и Анна Мария Колао поставили ей неожиданный диагноз: аденома гипофиза, прогрессирующая опухоль которого привела к смерти [4]. Поводом к расследованию послужила картина Боттичелли, на которой Симонетта изображена в образе кормящей Мадонны (рис. 1), и тот факт, что за восемь лет брака у нее не было ни одной беременности. В качестве аргументов выступал компьютерный анализ ее изображений и сравнение черт лица с лицами пациентов с нарушениями деятельности гипофиза.
Широко известное доказательство туберкулезного поражения плечевого пояса Симонетты Веспуччи, которое якобы изображено на картине Боттичелли «Рождение Венеры» (рис. 1), нельзя считать неоспоримым, потому что полотно было написано после ее смерти в 1482–1486 годах. Возможно, она была моделью для набросков, но точно об этом не известно.
Благородная болезнь
В течение многих столетий туберкулез не считался заразной болезнью. Медики полагали, что их пациенты страдают из-за «дисбалансов» в организме и неправильного питания, поэтому чахоточные больные жили, если можно так выразиться, полной жизнью: общались, принимали гостей и бывали в обществе. Благодаря этому микобактерии быстро распространялись: бедняки массово кашляли в темных лачугах, а знатные господа чахли в сырых и мрачных фамильных замках.
Вплоть до второй половины XIX века в Европе бытовало мнение, что здоровье можно сохранить лишь при правильном образе жизни и мыслей, умеренности в страстях и еде, а также благодаря молитвам, свежему воздуху и водолечению (ванны и грязевые процедуры стали распространяться в Европе с конца XVI века). Большим злом считался алкоголь, избыток соли, сидячий образ жизни («согбенное и беспрестанно сидячее положение тела» [5]), любое проявление эмоций, а также несчастная любовь и мечтательность. Вести настолько правильный образ жизни было мало кому под силу, поэтому массовая заболеваемость никого не смущала.
Обычно лечение чахотки сводилось к «воздушным ваннам», смене климата и диете. Когда болезнь прогрессировала, врачи могли предложить кровопускание, отхаркивающие пилюли, хину, настои белладонны и опия, а также ртутные примочки и искусственные язвы на груди, через которые должны были очиститься легкие. Учитывая опасность этих процедур, сложно предположить, от чего именно умирали больные: от самой болезни или от лечения.
Были и совсем дикие методы: в 1862 году британский врач Джон Гастингс в качестве терапии рекомендовал… экскременты животных [6]! «Первые опыты я проводил с использованием водного раствора выделений удава обыкновенного. Удивительно, но если втереть половину чайной ложки такого раствора в грудь чахоточного больного, это немедленно облегчит его дыхание».Вполне возможно, что такой эффект достигался за счет растирания грудной клетки, однако так ли оно было на самом деле и как долго длилось «облегчение», не известно.
Популярной была идея, что чахотка — это болезнь аристократов, в основном утонченных богатых женщин, затянутых в узкие корсеты и проводящих жизнь в особняках. Таким образом, эта болезнь вошла в моду и стала считаться одним из признаков принадлежности к высшему обществу (хотя ко второй половине XIХ века выяснилось, что львиная доля заболевших — это рабочие и заключенные).
Из-за того, что туберкулез придавал внешнему облику выразительность и мечтательность, в викторианскую эпоху появились чахоточные стандарты красоты (рис. 2): блестящие глаза, хрупкость, «интересная» бледность кожи, лихорадочный румянец на щеках, ярко-алые губы. В погоне за трендом викторианские модницы были готовы на все и их не смущала перспектива ранней смерти, ведь создать подобную «красоту» с помощью косметики они не могли — это считалось дурным тоном. Началась эра романтизации туберкулеза в литературе. Стали появляться романы о чахоточных больных: «Герой нашего времени» (1840), «Дама с камелиями» (1848), «Домби и сын» (1848), «Сцены из жизни богемы» (1851) и другие.
Туберкулез в Российской империи
Ситуация с туберкулезом в нашей стране мало чем отличалась от Европы: больных не изолировали, а чахотку (сухотку) считали если и передающейся среди родственников, то только по наследству или при очень тесном контакте между супругами. Суровый климат, плотная застройка в больших городах и промозглая погода в столице империи Санкт-Петербурге сделали чахотку городским «достоянием». Смертность от этой болезни была ужасающей: например, в 1860 году в Петербурге она унесла около 600 жизней на 100 тысяч населения, в Москве — более 400 [8]. И это без учета тысяч больных, ежегодно умиравших в тюрьмах!
Следуя европейской традиции, российские врачи XVIII–XIX веков связывали чахотку и «дурной» воздух. Они советовали пациентам избегать вредных испарений: покидать города и обходить стороной «нездоровые» места — суды, почту, трактиры, рестораны и театры. Многие аристократы соблюдали эти советы: жили в деревне, ездили «на воды» в Европу или на Кавказ (первый российский курорт был открыт Петром I в Петрозаводске в 1719 году). «Воды» стоили больших денег, но по возвращении домой болезнь зачастую снова прогрессировала. И тогда больные пускались во все тяжкие:
Докторам тогда не верили. Поэтому от неизлечимых болезней, например от чахотки, лечились у знакомых. Шишков (адмирал, министр народного просвещения) так вылечил одну даму: велел ей принимать угольный порошок в воде и каждое утро по полрюмки росы с ромашки. Росу собирали для нее крепостные люди.
Активная борьба с чахоткой началась в России в конце XIX века: в 1897 году была основана «Ялтинская санатория для недостаточных чахоточных больных в память Императора Александра III», с 1911 года в стране стали отмечать День белого цветка (рис. 4), во время которого проходили сборы пожертвований и благотворительные базары. На эти деньги открывались туберкулезные лечебницы (рис. 4) и велась просветительская работа: устраивались общедоступные лекции, печатались плакаты и листовки, рассказывающие о причинах болезни и мерах ее предупреждения.

Рисунок 4. Вверху: рекламный плакат и сбор пожертвований в День белого цветка (1912 год). Внизу: бесплатная лечебница для туберкулезных больных (Москва), народные гуляния в День белого цветка.
коллаж автора статьи по «Истории России в фотографиях» и «Википедии»
Тем не менее больных в стране было много, а санаториев мало. Да и называть пребывание там лечением вряд ли возможно: медицина того времени не могла предложить ничего эффективного, кроме хинина и искусственного пневмоторакса (вдувание воздуха в полость плевры), использование которых было ограничено [11]. Типичными рекомендациями были: лед, свежий воздух, молочная диета и порошки. Вот, к примеру, «протокол лечения» Антона Павловича Чехова 1897 года (о судьбе писателя читайте во врезке ниже): «Из-за болей в груди назначены влажные компрессы, натирания, смазывания йодной тенктурой, внутрь — кодеин, морфий. При сильных потах — атропин. Лед на грудь прописан три раза в сутки по одному часу каждый раз» [11]. Впрочем, санатории были хороши тем, что в них соблюдался четкий распорядок дня, было хорошее питание и длительные прогулки на чистом воздухе.
Лед использовали для прекращения легочного кровотечения при кашле; кодеин — анальгетик и противокашлевое средство, морфий — болеутоляющее. Атропин уменьшает секрецию бронхиальных желез и расслабляет легочную мускулатуру (при заболеваниях легких и легочных кровотечениях его применяют с осторожностью [12]).
«Дурной» воздух или бактерия?
Гиппократ называл чахотку одной из самых распространенных болезней своего времени. Он же одним из первых провел оперативное вмешательство: очистил плевральную полость пациента от гноя (выздоровел ли больной, неизвестно). О заразности этой болезни первым упоминает Авиценна в «Каноне врачебной науки». В XVI веке венецианский врач Джироламо Фракасторо предположил, что чахотка распространяется по воздуху и через предметы обихода благодаря частичкам мокроты больного. На профилактику болезни это не повлияло — ее продолжали считать незаразной.
Прорыв мог бы произойти в начале XVIII века, но, как это обычно бывает, из-за предрассудков его «отложили» на 160 лет. Дело было в 1720 году, когда вышла книга британского врача Бенджамина Мартена, в которой он утверждал, что чахотку вызывают микроорганизмы, обнаруженные им в мокроте больных [13]. К сожалению, в XVIII веке представление о бактериях было в зачаточном состоянии , поэтому британское научное сообщество не удостоило эту новость своим вниманием. Однако в 1750-х годах в Португалии, Италии и Испании появились законы, обязывающие госпитализировать чахоточных больных, уничтожать их вещи и дезинфицировать дома.
Антони ван Левенгук описал внешний вид бактерий в 1683 году, но о патогенных свойствах некоторых из них тогда мало кто догадывался.
В 1862 году теорию Мартена подтвердил французский врач Жан-Антуан Вильмен, наблюдавший распространение чахотки на корабле, а потом поставивший эксперимент по заражению морских свинок мокротой этих больных. В 1879 году немецкий патолог Юлиус Конгейм экспериментировал с кроликами и тоже подтвердил инфекционную природу болезни.
Ситуация коренным образом изменилась 24 марта 1882 года, когда немецкий врач и микробиолог Роберт Кох (рис. 5) объявил о результатах своей работы по выявлению возбудителя туберкулеза — М. tuberculosis (в честь ученого микобактерии также называют палочкой Коха [14]). Он выделил чистую культуру возбудителя и заразил ею лабораторных животных, доказав, что именно бактерии являются причиной заболевания.
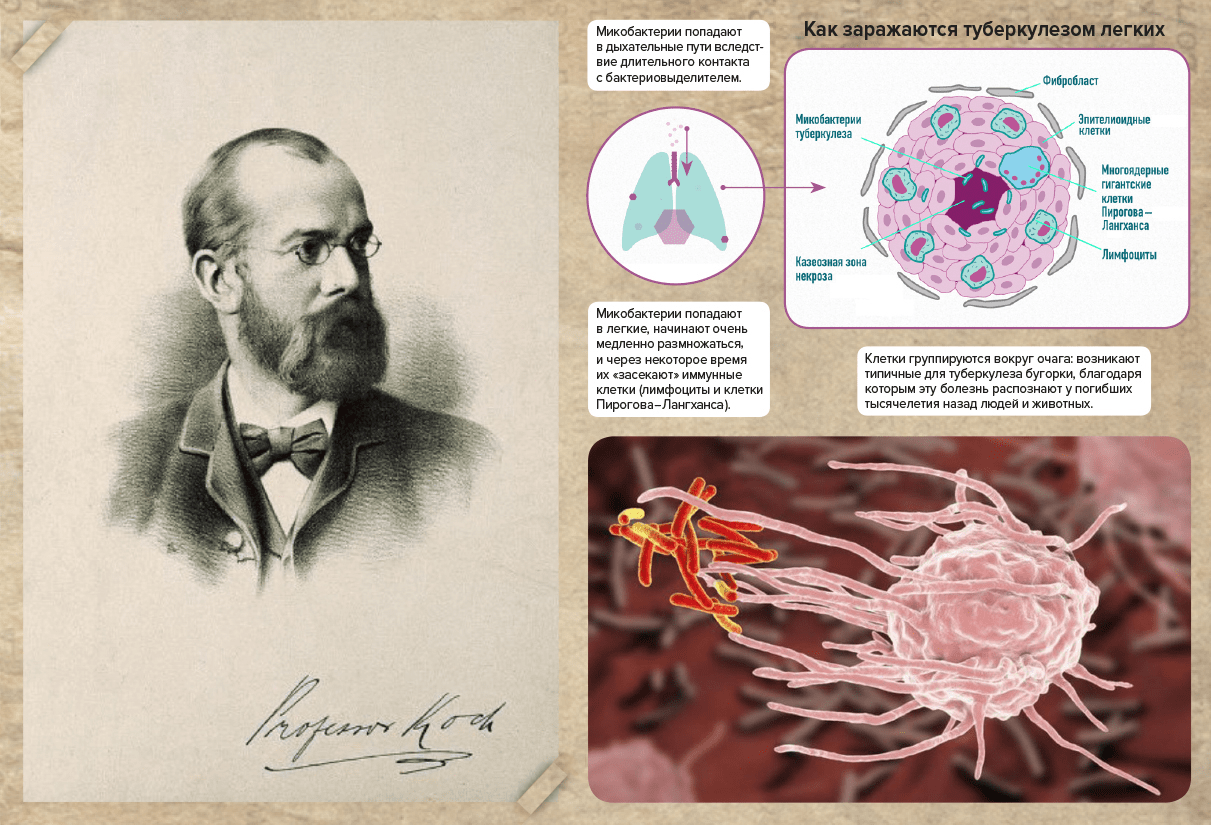
Рисунок 5. Микобактерии под микроскопом. Слева: Роберт Кох — первооткрыватель микобактерий. Справа сверху: как заражаются туберкулезом легких и что происходит после того, как возбудитель попадает в дыхательные пути. Справа снизу: макрофаг захватывает микобактерии.
коллаж автора статьи по изображениям с сайтов: «Филателия.ru», News Medical, «Лента.Ру»
Кроме этого Кох доказал, что чахоткой можно заразиться при разговоре и тесном контакте с больными [15]. Эксперименты показали, что в сухой мокроте микобактерии могут сохраняться месяцами и «путешествовать» по помещению в виде пыли. Способны ли они заражать — большой вопрос: ведь туберкулез передается не благодаря одному или нескольким микроорганизмам, попавшим в дыхательные пути, а через мельчайшие капельки. К тому же у этих капель должен быть подходящий размер — не слишком большой и не слишком маленький, — чтобы бактерии могли «залечь» в легких. Однако и это не гарантирует развития болезни [16]: необходимо сочетание нескольких неблагоприятных факторов. В начале ХХ века об этом не было известно, но тогда было достаточно больных, которые, не стесняясь, кашляли на окружающих.
Несмотря на все, что было говорено до сих пор по этому поводу, мы постоянно видим, как плюют на пол вагонов и публичных мест. Чахотка распространяется вовсе не вследствие несовершенства науки, а вследствие невежества и беспечности населения.
В поисках панацеи
Несмотря на эпохальное открытие Роберта Коха и признание туберкулеза опасной заразной болезнью, в начале ХХ века он оставался самым распространенным заболеванием и причиной смерти в Европе: в 1911 году от чахотки умирал каждый седьмой немец. Врачи Франции полагали, что десятая часть молодежи в возрасте 20–25 лет заражена микобактерией [18]. По Российской империи есть только приблизительные оценки: около 3 млн чахоточных больных в первом десятилетии ХХ века [18]!
В 1890 году Кох преподнес очередной сюрприз: он обнаружил, что культуральная среда, в которой росли и размножались микобактерии, может помочь в профилактике и даже лечении болезни! Он сделал из нее глицериновый раствор и на медицинском конгрессе в Берлине представил новый препарат туберкулин (с которого собирался получать баснословную прибыль) [19]. «Я описал вещество, действие которого делает лабораторных животных нечувствительными к прививке туберкулезными палочками. В случае уже инфицированных животных оно останавливает туберкулезный процесс», — убеждал он своих коллег.
Проходил ли туберкулин какие-либо испытания, доподлинно неизвестно: Кох утверждал, что тестировал его на морских свинках, которые очень чувствительны к микобактериям. Сенсация быстро облетела все газеты, поэтому вскоре выстроилась очередь из желающих сделать инъекцию (рис. 7). Одной из первых чудо-препарат был введен возлюбленной Коха — молодой актрисе Хедвиге Фрайберг. Она не пострадала.
Однако вскоре начали приходить другие новости: некоторые пациенты из «пролеченных» туберкулином умерли. Давний оппонент Коха Рудольф Вирхов, который проводил вскрытия, заявил, что препарат не уничтожал микобактерии, а, наоборот, способствовал их активации, тем самым ухудшая состояние больных. Производство туберкулина было остановлено, Кох отправился в Египет изучать холеру, затем в Индию и Африку работать с местными инфекциями . В 1897 году он дорабатывает туберкулин, однако и новая версия оказалась бесполезной [19]. Лишь в 1907 году австрийский педиатр Клеменс Пирке стал использовать этот препарат в качестве метода диагностики туберкулеза. Несмотря на отсутствие терапевтических свойств, он оказался полезным открытием, с помощью которого стало возможным выявлять больных до появления симптомов! Почему это так важно, читайте в моей статье «Найти и заменить: существует ли альтернатива пробе Манту» [20].
О богатой событиями жизни Роберта Коха и его многочисленных открытиях читайте в статье «Кох и все его палочки».
Раз с терапией ничего не получалось, ученые задумались о вакцине. В 1908 году французские бактериологи Альбер Кальмет и Камиль Герен из Института Пастера проводили эксперименты с микобактерией M. bovis, поражающей крупный рогатый скот (долгое время Роберт Кох ошибочно утверждал, что этот штамм не заражает человека). Они заметили, что состав питательной среды влияет на свойства бактерий, поэтому решили вырастить ослабленный штамм, чтобы получить вакцину.
Каждые три недели в течение долгих 11 лет ученые переносили бактерии из одной чашки Петри в другую. Они проделали это более 200 раз и в итоге культивировали штамм, который не вызывал туберкулез у лабораторных животных. Из этих микроорганизмов Кальметт и Герен создали живую ослабленную вакцину, которую назвали BCG (Бацилла Кальметта–Герена).
В 1921 году в парижской больнице Шарите была сделана первая прививка новорожденному, чья мать умерла от туберкулеза. У ребенка не было побочных реакций. Защитила ли его вакцина, неизвестно, но туберкулезом он не заболел. В то время БЦЖ вводили перорально, то есть закапывали в рот (инъекционные прививки пугали многих родителей), и лишь в 1960-х ее стали вводить внутрикожно, что позволило повысить эффективность и длительность защиты [21].
Вакцинные страсти
В течение следующих трех лет более 200 парижских детей были привиты против туберкулеза и в Институте Пастера началось производство вакцинного штамма. К 1928 году привили уже более 100 000 детей, но вскоре произошло событие, которое притормозило вакцинацию: в 1930 году в немецком городе Либеке привили 252 новорожденных, у большинства из которых через несколько недель развился туберкулез: 72 ребенка (28,5%) погибло, 135 детей (49,8%) выздоровели, а 44 (17,5%) не заболели вовсе [21].
В ходе расследования выяснилось, что БЦЖ была заражена вирулентным штаммом, который случайно попал в тот же контейнер. Под суд попал Альбер Кальмет, врачи и администрация больницы, однако тюремный срок получил только директор, которого обвинили в халатности. Лишь после Второй мировой войны вакцинация начала набирать обороты, и БЦЖ стали прививать миллионам детей.
Тогда выяснились основные реакции на введение вакцины:
- наиболее частыми являются абсцессы в месте инъекции (обычно возникают из-за нарушения техники введения) и воспаление регионарных лимфоузлов — лимфадениты. Усредненная частота по данным ВОЗ — 1 случай на 1–10 тысяч введенных доз [22] (надо учитывать, что разные вакцинные штаммы дают разное количество реакций; в России используется один из самых безопасных штаммов);
- значительно реже встречается поражение костных тканей — БЦЖ-остеит (1 случай на 3 300–1 миллион введенных доз [22]; по данным, озвученным В.К. Таточенко в 2018 году, в России наблюдается около 200 случаев в год). Важно понимать, что эти реакции не фатальные — они лечатся!
- Самым опасным осложнением вакцины является диссеминированная БЦЖ-инфекция с летальным исходом, которая встречается у детей с врожденными иммунодефицитами. Средняя частота в мире: 1,56–4,29 случаев на миллион доз [23].
Подробнее о побочных реакциях на вакцинацию против туберкулеза читайте в статье «Туберкулез: роковая история коварной болезни» [24].
БЦЖ — одна из старейших вакцин. Ее используют уже более 100 лет и, конечно же, пришло время разработать более современную версию. Однако ни одной другой вакцины пока не зарегистрировали, хотя новости об исследованиях новых кандидатов появляются периодически.
На предприятии НПО «Микроген» в Ставропольском крае находится одно из двух действующих в России производств вакцин для профилактики туберкулеза. Первой противотуберкулезной вакциной, которую стали выпускать на этом заводе в 1964 году, стала БЦЖ. Спустя 30 лет там же начался выпуск вакцины с уменьшенным содержанием микобактерий БЦЖ-М.
Технология производства обеих вакцин одинакова, за исключением того, что в БЦЖ-М содержится вдвое меньше антигенов (0,025 мг ослабленных бактерий на дозу). Это делает ее подходящей для вакцинации маловесных детей (вес при рождении не менее 2000 грамм). Эффективность обеих вакцин схожа, при этом БЦЖ-М вызывает меньше реакций.
В России БЦЖ прививают только в регионах, где высока заболеваемость туберкулезом (80 человек на 100 000 населения и более), в остальных используют БЦЖ-М.
Супербактерии
Появление вакцины стало важным этапом в борьбе за снижение заболеваемости и смертности среди детей, однако она не обладала лечебным эффектом, а с миллионами больных надо было что-то делать. Каждые несколько лет появлялся новый метод: больных лечили переливанием крови животных, йодом, молочной диетой и даже электрическим током (рис. 9)! Толку от этих мер было мало.
Считалось, что белки молока исцеляют больных чахоткой, однако долгое время было неизвестно, что в молочных продуктах может содержаться микобактерия M. bovis, которая способна заражать людей.

Рисунок 9. Методы «лечения» туберкулеза в конце XIX начале ХХ века: инъекции туберкулина, переливание крови животных (в данном случае козы), электрический ток.
коллаж автора статьи по Art UK, «Коммерсант», «Википедия»
Неплохие результаты показали хирургические методы: искусственный пневмоторакс и экстраплевральный пневмолиз (в чем их суть, читайте в статье «Болезнь, не думавшая сдаваться» [27]), однако они не были доступны большинству больных. Общедоступное лекарство появилось лишь в середине 1940-х годов, когда началась эра антибиотиков. На туберкулез стали «наступать» с помощью антибиотика стрептомицина, чуть позже подключили изониазид. Но и это не сломило микобактерии!
В 1950-х устойчивость туберкулезных бактерий к антибиотикам стала фактом: они приспособились выживать даже при больших дозах препаратов! Появились страны с высокой (Индия, Япония — до 9% больных) и низкой устойчивостью (США, Великобритания — не более 3%) [29]. С 1970-х годов врачи пошли ва-банк и стали одновременно использовать несколько разных лекарств (среди них есть антибиотики так называемой «первой линии» и резервные, которые подключают, если бактерии оказались слишком живучими). Лечение туберкулеза стало длительным и трудным процессом, особенно когда в 1980-х годах началась эпидемия ВИЧ.
Не удивительно, что сейчас решающую роль приобретает профилактика этой болезни:
- вакцинация младенцев и детей до 5 лет, которая позволяет снизить вероятность заражения (по данным ВОЗ, эффективность защиты против туберкулеза легких варьируется от 44% до 99% и зависит от разных факторов), а также менингеального и диссеминированного туберкулеза (защищены не менее 85% привитых детей) [23]. К сожалению, длительность защиты прививки не превышает 15–20 лет, и ревакцинация не увеличивает этот срок [23];
- диагностика — выявление людей, зараженных микобактериями, без признаков болезни (проводится с помощью кожных проб, анализов крови и рентгена легких), а также превентивное лечение при необходимости;
- госпитализация туберкулезных больных и изоляция от здоровых контактных.
Непобедимая болезнь: факты про туберкулез, которые надо знать
Будем считать, что на современном этапе искоренить эту болезнь невозможно: микобактерии широко распространены и могут передаваться человеку от животных. По данным ВОЗ, около трети населения мира является носителями Mtb[30]. Однако носительство не равно болезни — вероятность перехода в активную форму составляет не более 10% [30]. На поиск носителей с высоким риском развития туберкулеза направлена диагностика этой болезни (кожные пробы, рентген). К сожалению, ее необходимость понимают далеко не все родители.
Вакцинация БЦЖ не оказывает большого влияния на взрослых. Она направлена только на защиту детей и, в принципе, неплохо справляется с этой задачей. Несмотря на кризис, который был в нашей стране в 1990-х годах, заболеваемость детей и подростков до 17 лет снижается: с 21,5 больных на 100 000 детского населения в 2005 году [31] до 7,55 в 2022 [32]. Однако из-за ковидных карантинов и отказов родителей от прививок и диагностики мы вновь можем вернуться в прошлое, в том числе к росту заболеваемости среди детей [33].
Один больной активной формой туберкулеза может заразить до 15 человек [30]! Чаще всего микобактерии передаются воздушно-капельным путем при чихании, кашле или разговоре (рис. 5). Риск инфицирования зависит от количества колоний бактерий, которые выделяет больной, длительности их выделения, тесноты контакта. Также возможны более редкие пути заражения: через кожу или слизистую глаз (контактный), пищу (алиментарный), внутриутробно. При этом заразиться туберкулезом через предметы обихода практически невозможно [16].
Туберкулез — это не только болезнь легких! Наша дыхательная система защищена от микобактерий слизью, выделяемой бокаловидными клетками (мукоцилиарный клиренс), поэтому возбудитель не менее успешно поражает мочеполовую систему, кости, почки, кишечник и другие органы.
Туберкулез наиболее опасен для маленьких детей, пациентов с ВИЧ или сахарным диабетом, а также для бедняков, которые живут в тяжелых условиях и плохо питаются [23]. Кроме того, существенную роль играет суровый климат, стресс и наличие иммунодефицитов.
Туберкулез — это не приговор! Он поддается профилактике и лечению, хотя с каждым годом терапия становится все сложнее (особую трудность представляют персистирующие — длительно находящиеся в организме «спящие» формы микобактерий, — на которые не действуют антибиотики). Впрочем, при удачном стечении обстоятельств можно вылечиться и от этой болезни. Главное, чтобы у возбудителя не было множественной лекарственной устойчивости, а пациент принимал эффективные лекарства и четко соблюдал предписания врача.
В последние годы появляются новые методы лечения этой болезни, влияющие на процессы жизнедеятельности микобактерий. Их подключают в случае неэффективности антимикробной терапии. Тем не менее вряд ли нам удастся победить туберкулез в ближайшем будущем (по крайней мере при таком количестве населения мира), но у нас есть все возможности, чтобы держать его в узде.
Литература
- Dawid Surmik, Tomasz Szczygielski, Katarzyna Janiszewska, Bruce M. Rothschild. (2018). Tuberculosis-like respiratory infection in 245-million-year-old marine reptile suggested by bone pathologies. R. Soc. open sci. 5, 180225;
- Туберкулез. (2023). Всемирная Организация Здравоохранения;
- Schmitter M. (1995). Botticelli's Images of Simonetta Vespucci: Between Portrait and Ideal. Rutgers Art Review, 15;
- Paolo Pozzilli, Luca Vollero, AnnaMaria Colao. (2019). Venus by Botticelli and Her Pituitary Adenoma. Endocrine Practice. 25, 1067-1073;
- Килиан К.-Й., Бутковский П. Домашний лечебник. Ручная книга для всякого, а наиболее для помещиков, живущих в деревнях и путешествующих. В 3 ч. СПб., 1830;
- Hastings J. An inquiry into the medicinal value of the excreta of reptiles, in phthisis and some other diseases. London: Longman and Co., 1862. — 103 p.;
- Gezari J. (2013). The death of Charlotte Brontë. Oxford University Press Blog;
- 24 марта - Всемирный день борьбы с туберкулезом. Государственное бюджетное учреждение здравоохранения «Инфекционная больница № 4» министерства здравоохранения Краснодарского края г. Армавир;
- Кузнецова С. «Заставляют больного на локтях лезть в брюхо коровы». (2020). Коммерсантъ История;
- Курукин И. Княжна Тараканова. М: Молодая гвардия, 2011. — 262 с. — (Жизнь замечательных людей: Малая серия: сер. биогр.);
- Туберкулез не щадит никого. А.П. Чехов. Государственное бюджетное учреждение здравоохранения «Самарский областной клинический противотуберкулезный диспансер имени Н.В. Постникова»;
- Атропин (Atropine). (2024). Vidal;
- Marten B.A. New Theory of Consumptions: More Especially of a Phthisis or Consumption of the Lungs. London, 1720. — 186 p.;
- Кох и все его палочки;
- Туторская М.С. (2022). Нобелевская лекция Роберта Коха в контексте эпохи. Часть I. Бюллетень Национального научно-исследовательского института общественного здоровья имени Н. А. Семашко. 3, 93–96;
- Щенина К., Целоватова М., Синяткина П. (2017). Ты и туберкулез. Мифы о туберкулезе. Партнерство Лилли;
- Чехов А.П. (1894). Письма за 1894 год. Часть 6. Культурно-просветительский интернет-портал «Антон Павлович Чехов»;
- Доктор медицины Сажин И.В. Чахотка и алкоголизмъ. СПб., 1912. — 41 с.;
- Елинов Н.П. (2010). Роберт Кох - предтеча бактериологии и творец базовых микробиологических методов исследования микроорганизмов. Проблемы медицинской микологии. 12, 11–14;
- Найти и заменить: существует ли альтернатива пробе Манту;
- Нестерова Ю.В. БЦЖ – вакцина со скрытыми талантами. Medaboutme;
- Послания относительно безопасности вакцин (частота возникновения НППИ): документ ВОЗ в поддержку безопасности вакцин. (2015). Всемирная Организация Здравоохранения;
- Еженедельный эпидемиологический бюллетень. (2018). Всемирная Организация Здравоохранения;
- Туберкулез: роковая история коварной болезни;
- Становление и развитие санитарного просвещения в России. (2018). ФБУЗ «Центр гигиенического образования населения» Роспотребнадзора;
- Прохоров Б.Б., Горшкова И.В. (1999). Кризисы общественного здоровья в России и СССР в XX веке. Мир России. Социология. Этнология. 8, 125–137;
- Болезнь, не думавшая сдаваться;
- Унесенные корью: корь у взрослых — это опасно?;
- Воробьева О.А. (2008). Лекарственная устойчивость микобактерий туберкулеза - современные взгляды на проблему. Байкальский медицинский журнал. 77, 5–8;
- Tuberculosis. (2018). Всемирная Организация Здравоохранения;
- Нечаева О.Б. (2020). Туберкулез у детей России. Туберкулез и болезни легких. 98, 12–20;
- Государственный доклад «О состоянии санитарно-эпидемиологического благополучия населения Российской Федерации в 2022 году». (2023). Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека;
- Шамардина Л. (2023). В России выросла заболеваемость туберкулезом и гепатитом среди детей. Медвестник.






