
Какая дичь! Почему люди до сих пор умирают от бешенства и можно ли заразиться от привитого животного
23 октября 2023
Какая дичь! Почему люди до сих пор умирают от бешенства и можно ли заразиться от привитого животного
- 22652
- 0
- 8
Коллаж автора статьи. Рисунок в полном размере.
иллюстрация из «De materia medica of Dioscorides» «Нападение бешеного пса», Абдалла ибн аль-Фадл, 1224; Мэрилин Монро в образе Джин Харлоу, фотограф Ричард Аведон; бешеная собака: иллюстрация из «Deux livres de venins», 1568
-
Автор
-
Редакторы
-
Иллюстратор
«Меня никогда не кусали собаки — только люди», — горько замечала американская киноактриса Мэрилин Монро. Можно назвать удачей, что дорогу ей никогда не перебегали бешеные животные. Кто знает, чем бы могла закончиться подобная встреча? Ведь болезни опаснее бешенства, наверно, нет: когда возникают симптомы, человека уже не спасти. По скромным подсчетам ВОЗ, пока вы будете читать эту статью из нового цикла «Биомолекулы» «История одной эпидемии», от бешенства скончается по крайней мере один человек. И так каждый день, из года в год! Почему, несмотря на наличие эффективных вакцин, не удается держать эту болезнь под контролем, и как себя вести, если вас укусило дикое или домашнее животное?
История одной эпидемии
«Забытые» инфекции: оспа, корь, туберкулез, чума, холера, бешенство… Читая или мимолетно слыша о них, мы вряд ли задумываемся, насколько они опасны. Хотя не так давно одно только слово «испанка» или «полиомиелит» заставляло людей в панике бежать друг от друга! При этом упоминание оспы, наоборот, было приглашением в дом больного на «вечеринку». Зачем же тогда понадобилось ее ликвидировать? И, кстати, может быть ужасы о болезнях несколько преувеличены, и нет большой необходимости бороться с ними с помощью вакцинации? Об этом мы рассказывали в партнерском спецпроекте «Вакцинация», а в статьях этого цикла давайте вернемся в прошлое, чтобы узнать, «из какого сора» рождалась современная медицина и профилактика болезней.

Партнер спецпроекта — «Национальная иммунобиологическая компания», фармацевтический холдинг, созданный госкорпорацией Ростех в 2013 году с целью развития производства важных для национальной безопасности иммунобиологических лекарственных препаратов.
«Бешенство» произошло от слова «бес»: раньше считалось, что жертвы этой болезни одержимы злыми духами. Однако, возможно, есть в этом названии и влияние слова «беда», ведь вплоть до конца XIX века бешенство было большим бедствием. Лечить его не умели, а врачи могли только выражать надежду, что «в будущем, близком или отдаленном, гений ума человеческого, наконец, найдет средство» [1].
Первые известные крупные эпидемии бешенства среди животных (эпизоотии) сотрясали Европу в XIII–XIV веках. Болезнь распространяли волки. Зараженные животные нападали не только на лесников или жителей отдаленных деревень: они беспрепятственно заходили в города и даже перемещались между странами. (Какое им было дело границ?)
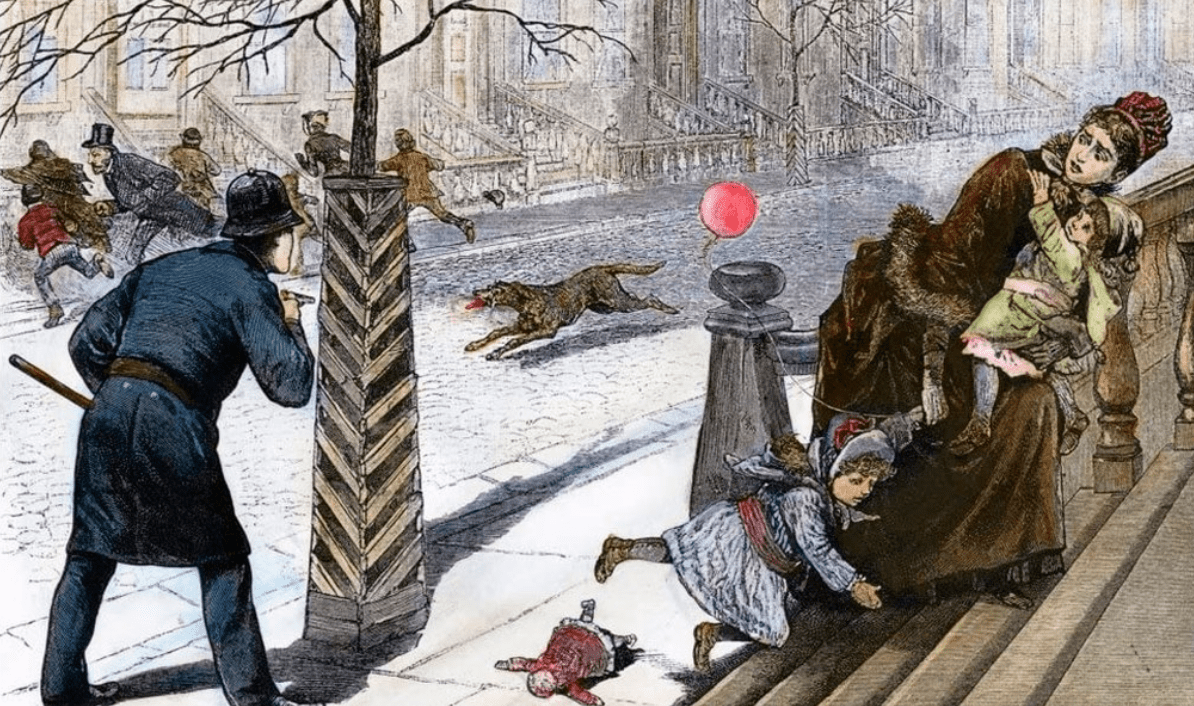
Рисунок 1. Бешеная собака на улицах Нью-Йорка, январь 1886 года (цветная гравюра на дереве).
К XVIII и XIX веках бешенство стало неотъемлемой частью многих больших городов (рис. 1): например, на Париж приходилось до трети всех случаев заболеваемости во Франции; Москва и Петербург лидировали по количеству нападений в своих губерниях — в них происходило не менее 50% происшествий с бешеными животными [2].
7 фактов о бешенстве, которые нужно помнить
Бешенство на территории России выявляют регулярно: например, в августе 2023 года среди животных было зарегистрировано 93 случая. Одним из самых опасных регионов в этом плане является не Алтайский край и даже не лесная Сибирь, а… Московская область! Это прискорбно, ведь на территории многих европейских государств с этой вирусной инфекцией давно покончено.
Обычно заражение бешенством происходит при контакте со слюной или органами больного животного (наиболее опасен головной мозг). Чтобы начать размножаться, вирус должен попасть в кровоток и «осесть» в ЦНС, поэтому наиболее распространенный путь передачи — через укусы или царапины. Тем не менее заразиться можно через слизистые оболочки и при контакте с мочой или слезной жидкостью.
Согласно статистике, чаще всего от бешенства погибают дети младше 15 лет [3]. Они реже проявляют осторожность, больше времени проводят на улице (особенно, если живут в развивающихся странах) и очень любят пушистых животных. К сожалению, взрослые обычно недооценивают риск заражения, однако инфантильность в отношении этой болезни стоит жизни! Зачастую детской. Думаю, многие помнят громкую историю 2020 года, когда в Волгограде скончалась восьмилетняя девочка. Ее укусил щенок, впоследствии умерший, но родители даже не подумали о прививках! В итоге умер и ребенок.
Скорее всего, родители девочки не предположили (или не знали), что между укусом и смертью щенка может быть связь. Хотя правила на этот счет однозначные: если укусившее вас животное погибает в течение 10–11 дней (по любой причине), необходима вакцинация против бешенства. Если же в течение двух недель после инцидента оно остается живым и здоровым, иммунизацию можно прекратить (ничего опасного в этом нет).
Тактика ждать и наблюдать за напавшей на вас собакой или кошкой оправдана только тогда, когда точно известно, что они были привиты. Во всех остальных случаях надежнее начать делать прививки — иногда инкубационный период бешенства, обычно длящийся 2–3 месяца, может сокращаться до недели (множественные и/или глубокие укусы, особенно если они находятся рядом с головой). Тогда лечение не поможет: при начавшейся симптоматике терапия бессильна (о Милуокском протоколе и проблемах с его эффективностью читайте ниже).
Подопытный Йозеф
4 июля 1885 года 9-летнего Йозефа Мейстера (рис. 2) жестоко искусала собака. Раны промыли и перевязали. Собаку в тот же день пристрелил хозяин, а ветеринар подтвердил, что та была бешеной, так как обнаружил в ее желудке солому и кусочки дерева. В то время прожорливость в сочетании с агрессивностью считалась верным признаком болезни (этот вывод врачи сделали, исходя из наблюдений за зараженными животными, которые часто грызут все, что попадается на пути).
По совету односельчан, мать несчастного решила поехать с сыном в Париж к Луи Пастеру (рис. 2). К тому времени он уже провел свой знаменитый опыт на животных, когда на здоровых кроликов натравили бешеных собак, а на следующий день израненных зверьков начали прививать экспериментальной вакциной . В итоге ни один кролик не пострадал [2].
Подробно о том, как Пастер разработал вакцину против бешенства, я рассказывала в статье «Магия для маглов: волшебный мир Гарри Поттера ближе, чем мы думаем» [8] на «Биомолекуле».
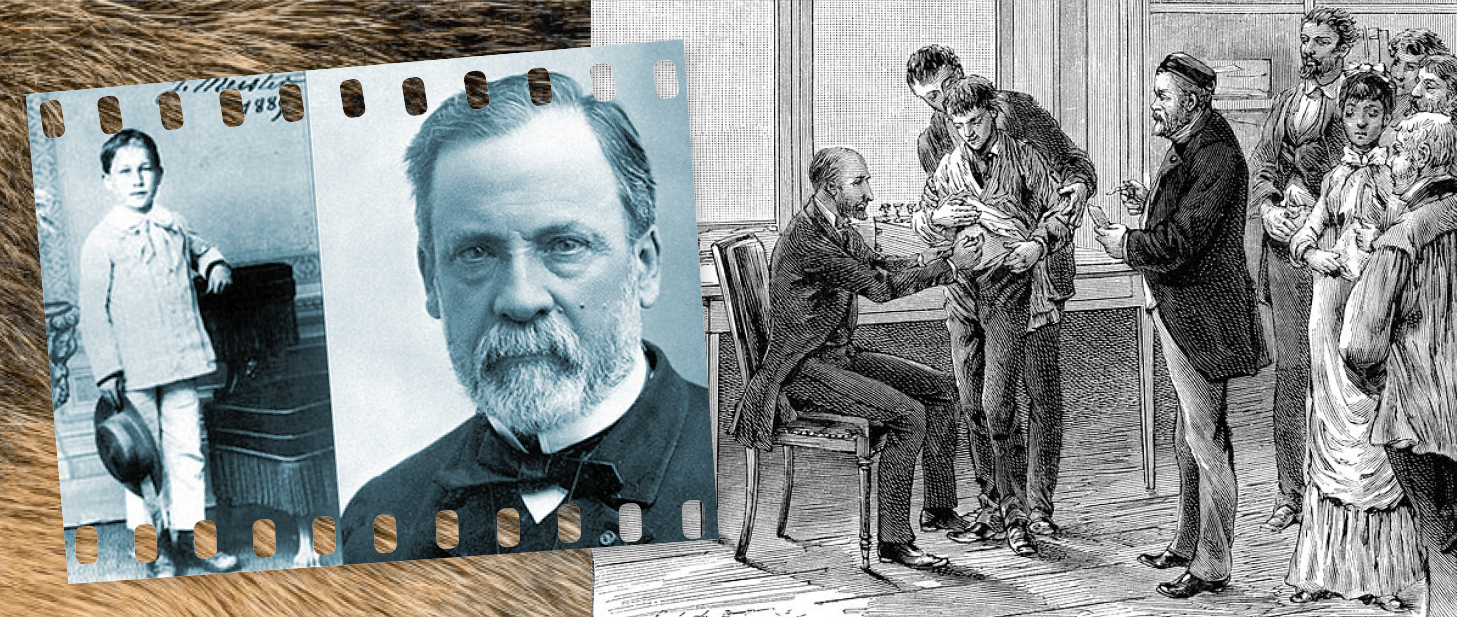
Рисунок 2. Йозеф Мейстер и Луи Пастер (Мейстер был глубоко благодарен Пастеру и, став взрослым, до конца жизни работал сторожем в его институте); вакцинация подростка, укушенного бешеной собакой, 1886 год (Луи Пастер изображен справа от пациента).
Чуть позже Пастер переключился на собак, в ходе экспериментов над которыми заметил, что чем больше времени прошло с момента заражения, тем менее эффективна вакцинация. Набравшись уверенности, он замахнулся на святое: «Я все еще не решаюсь попробовать лечить людей. Но это время уже недалеко. Мне хочется начать с самого себя, то есть сначала заразить себя бешенством, а потом приостановить развитие этой болезни — настолько велико во мне желание убедиться в результатах своих опытов» [9]. Как раз в этот момент появилась госпожа Мейстер с сыном. Они прибыли в Париж 6 июля, и в этот же день мальчику сделали первую прививку. Инъекции делал доктор Гранше — будучи химиком, Пастер не имел права лечить людей, хотя ответственность ложилась на обоих. «Поскольку смерть этого ребенка казалась неизбежной, — рассуждал Пастер, — я решил (не без глубокого и серьезного беспокойства) испробовать на нем метод, который до этого неизменно срабатывал на собаках» [10].
В течение двух недель Йозефу делали прививки под кожу живота (рис. 2). Начали с препарата, который содержал сильно ослабленный «яд бешенства» (высушенную мозговую ткань погибших от вируса кроликов), но постепенно опасность возбудителя в вакцине увеличивалась. В этом и заключался метод, придуманный Пастером: сначала организм «тренировался» на патогене со слабыми свойствами, чтобы со временем дать отпор по-настоящему опасному.
«Я считаю, что грядут великие дела, — писал Пастер своему зятю. — Йозеф Мейстер покидает лабораторию. Последние три прививки оставили под кожей следы розового цвета, диффузные, довольно большие, вялые. Воздействие усиливается по мере приближения к последней прививке, которая состоится в четверг, 16 июля» [11].
27 июля Йозеф вернулся домой. Об этом случае быстро заговорила вся Франция. И, хотя успех Пастера может быть поставлен под сомнение — диагноз напавшей на мальчика собаки лабораторно не был подтвержден, — в Париж потянулись покусанные со всей Европы.
К концу 1886 года Пастер принял более 2000 пациентов! К сожалению, не все привитые выживали — были и смертельные случаи. Например, 10-летняя Луиза Пеллетье умерла от бешенства после второй инъекции (ее привезли в Париж уже после развития симптомов болезни). Непосредственно из-за вакцинации умер по крайней мере один пациент — 12-летний Жуль Руйе [12]. Скорее всего, ему ввели недостаточно ослабленный возбудитель, либо у мальчика был иммунодефицит и его организм не справился с живым, пусть и значительно менее опасным, патогеном. Тем не менее метод Пастера стал единственной надеждой для людей, которые были обречены на верную смерть.
Первоначально Пастер не предполагал большого наплыва пациентов. Он надеялся, что одной парижской лаборатории будет достаточно для вакцинации пострадавших от укусов животных со всей Европы (инкубационный период бешенства обычно составляет 30–90 дней [2] — этого времени достаточно, чтобы добраться до Парижа по железной дороге). Однако только за первый год у Пастера привились 130 российских подданных, не считая пострадавших из других стран! Было решено открыть филиалы. Первой пастеровской станцией стала Одесская, на которой работал обучавшийся у Пастера Николай Гамалея, через месяц открылась московская [2]. В 1887 году пастеровские станции появились в Вене, Турине и Неаполе. Через год, благодаря частным пожертвованиям, в Париже открылся институт, который возглавил Луи Пастер (Институт Пастера). Смертность от бешенства начала стремительно снижаться.
Большие перемены
В настоящее время самая высокая смертность от этой болезни отмечается в Азии (в первую очередь в Индии) — около 35–40 тысяч летальных исходов в год [13], самая низкая — в Западной Европе и США. За последние 100 лет в Европейских странах многое изменилось. Если в XIX веке наибольшую опасность представляли зараженные собаки и волки, то с середины ХХ века их сменили красные лисы . Сейчас собачье бешенство доминирует в Азии, Африке и Латинской Америке (более чем в 90% случаев заражение происходит из-за укусов собак); в США и Южной Америке бешенство чаще всего передается через укусы летучих мышей [3].
Вид животных-переносчиков имеет значение, так как существует четыре разных филогенетических группы вирусов Lyssavirus, вызывающих бешенство: классический вирус бешенства (RABV), к которому восприимчивы все млекопитающие; вирус рукокрылых Лагос (переносчиками являются летучие мыши); вирус Дювенхейдж (DUVV); вирус Мокола (MOKV) и другие.
Благодаря широкомасштабным программам вакцинации, некоторым странам удалось избавиться от носителей вируса на своей территории. Пионером стала Великобритания, где в начале 1900-х годов был предпринят целый комплекс мер:
- борьба с бродячими животными;
- учет и вакцинация собак;
- карантины для животных, прибывающих из-за границы.
Начавшаяся в 1970-х годах программа по иммунизации домашних и диких животных (лесным обитателям подкидывают приманки с живой вакциной) помогла Швейцарии, Австрии, Германии и некоторым другим европейским странам к 2000-м годам ликвидировать очаги распространения этой болезни на своей территории. Смертельные случаи, которые изредка там фиксируются, обычно случаются из-за заражений, произошедших за границей.
Опыт показал, что проще всего бороться с бешенством собак, так как осуществлять их отлов, иммунизацию и учет значительно легче, чем летучих мышей. Известно, что вакцинация 70% собак нарушает цикл передачи вируса. Однако меры по ликвидации бешенства требуют значительного финансирования, поэтому в развивающихся странах эта проблема до сих пор не решена.
Что касается случаев передачи вируса от человека к человеку, то они случаются крайне редко. При этом заражение через укусы или слюну больного является лишь теоретически возможным — такие ситуации не описаны [3]. Зато случались заболевания из-за вдыхания содержащих вирус аэрозолей [3]. Существует и более экзотический путь инфицирования через трансплантацию органов. В 2005 году в Германии погибли люди, которым пересадили органы молодой женщины, умершей от передозировки наркотиков. Так как эта страна считается свободной от бешенства, тестов на эту инфекцию не проводили. Похожий случай произошел в 2015 году в Китае: органы умершего в больнице прежде здорового двухлетнего ребенка были пересажены двум другим пациентам. Что важно, анализ на бешенство проводили, но он дал отрицательный результат, а подозрения медицинского персонала, наблюдавшего за больным, в расчет не взяли. Как оказалось, зря!
Что делать, если вас укусило или поцарапало животное
Постконтактная профилактика бешенства (рис. 5) необходима во всех случаях, когда возможна передача вируса, но чаще всего ее делают после нападений животных или находившимся в близком контакте с больным (родственники, врачи, медсестры).
Общее правило такое: если вас покусало-поцарапало-облизало дикое или домашнее животное (не важно, было оно привито или нет), необходимо [16]:
- тщательно промыть рану в течение 10–15 минут с водой и мылом;
- обработать ее йодом или антисептиком и наложить стерильную повязку;
- срочно обратиться в ближайший травмпункт (не надо терять время и озадачивать «экспертов» из соцсетей вопросом: «Стоит ли идти на прививку или обождать?» Лучше пойти и при необходимости привиться, чем полагаться на чужое мнение, которое может оказаться ошибочным).
Вакцинация необходима при небольших царапинах. В случаях, когда животное облизало поврежденную кожу/слизистые или укусило вас, а также если на теле есть глубокие царапины или был контакт с летучими мышами, первую дозу вакцины дополняют введением специфического иммуноглобулина [16]. Кстати, при укусах диких животных часто делают еще и прививку от столбняка или вводят противостолбнячную сыворотку.
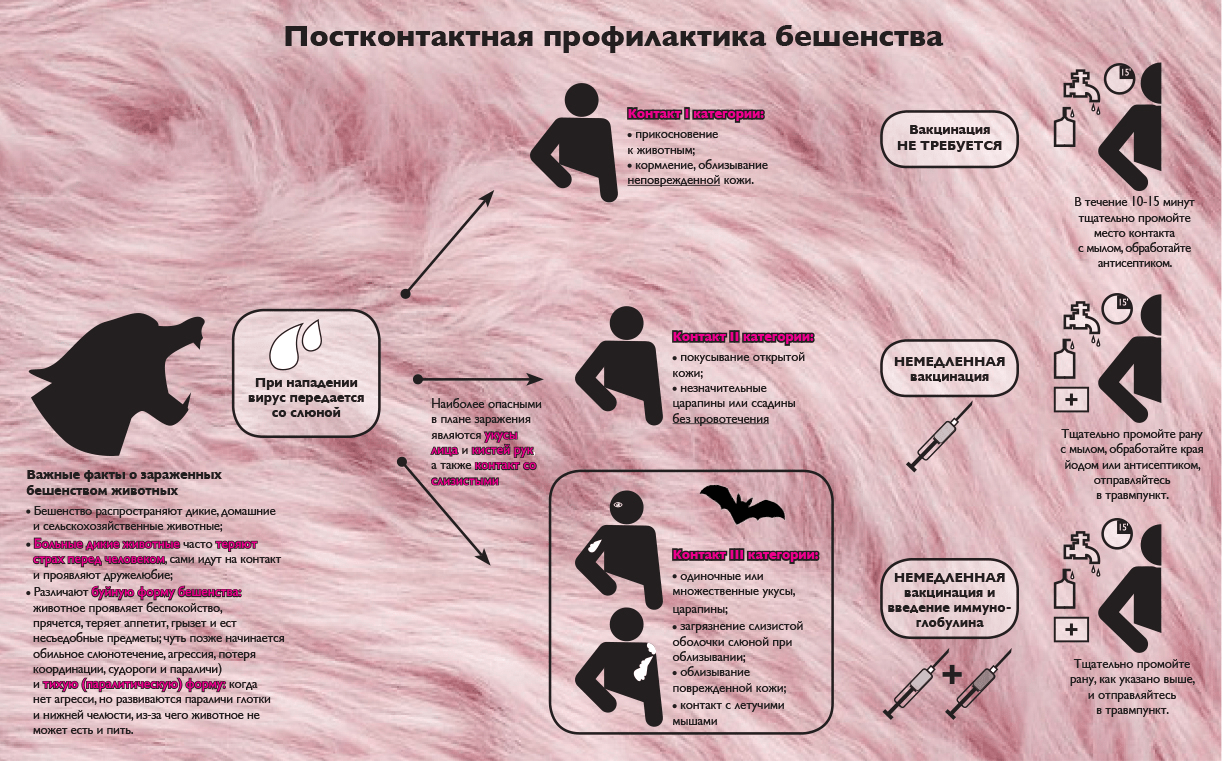
Рисунок 5. Правила постконтактной профилактики бешенства в соответствии с рекомендациями ВОЗ.
инфографика ВОЗ [16] в адаптации автора статьи
Что касается эффективности постконтактной профилактики, то она очень высока, так как в подавляющем большинстве случаев позволяет предотвратить попадание вируса в ЦНС, где он размножается, а затем распространяется в слюнные железы, мозг и другие органы. Благодаря этому ВОЗ считает смертность от бешенства «полностью предотвратимой». Правда, есть нюанс: современные вакцины защищают только от лиссавирусов первой группы , в которую входит классический вирус бешенства (RABV), вирус Дювенхейдж (DUVV), европейские лиссавирусы летучих мышей 1 и 2 типа (EBLV1 и 2), австралийский лиссавирус летучих мышей (ABLV) и другие. Несмотря на то, что большинство возбудителей бешенства циркулирует среди летучих мышей, к ним восприимчивы другие млекопитающие, поэтому разработка универсальной вакцины более чем актуальна.
Эта группа объединяет большинство известных лиссавирусов. Однако существуют еще три филогруппы, к которым относятся вирусы Лагос-Бат, Мокола, Шимони-Бат, западнокавказский вирус летучих мышей и вирус Икома. К ним не возникает перекрестного иммунитета после вакцинации, при этом они могут вызывать у млекопитающих острые энцефалиты со смертностью, близкой к 100% [17].
5 важных фактов про прививки против бешенства
Для постконтактной профилактики этой болезни нет противопоказаний: ни возраст, ни аллергия, ни беременность не является поводом отменить вакцинацию. Так что запугивание «последствиями» и отказ в профилактике из-за состояния вашего здоровья является прямым указанием на профнепригодность медицинского персонала.
Проводить лабораторную диагностику напавшего животного нет смысла из-за вероятности ложного результата тестов. При симптомах болезни у животного вас привьют вне зависимости от анализов. Полный курс вакцинации против бешенства состоит из 6 доз. Начинают его сразу же после инцидента или в тот день, когда пострадавший доберется до травмпункта, в котором есть вакцина (в случае задержек прививки должны сделать, но гарантии выздоровления уже никто не даст).
Современная вакцинация против бешенства — уже давно не 40 уколов в область живота! Схема лечебно-профилактических прививок при нарушении кожных покровов и/или контакте со слюной зараженного животного включает 5 или 6 уколов: в день обращения, на третьи седьмые, 14-е и 30-е сутки после первой прививки. Некоторым пациентам назначают шестую дозу вакцины на 90-й день.
Так как в зоне высокого риска по заражению находятся люди определенных профессий (сотрудники лабораторий, работающие с уличным вирусом бешенства, ветеринарные работники, егеря, охотники, лесники и др.), им необходимы профилактические прививки: 3 дозы вакцины, ревакцинация через 12 месяцев и далее — каждые три года.
Для иммунизации людей сегодня применяются высокоэффективные и безопасные антирабические вакцины. Одна из них — КОКАВ — представляет собой инактивированный очищенный вакцинный штамм вируса бешенства Внуково-32. По своим свойствам этот препарат не уступает зарубежным аналогам, у него хорошая переносимость и высокая профилактическая эффективность. Чтобы вакцина была полностью безопасна для применения, все поступающие в гражданский оборот партии подвергаются тщательной проверке. Контроли охватывают каждую стадию производства, доставки и хранения.
Заразиться бешенством от прививки невозможно! Современная вакцина инактивирована: то есть содержит убитый возбудитель. Он не может начать размножаться или заражать клетки (чем убитые возбудители отличаются от живых ослабленных, я рассказывала в этом видео).
Вакцины против бешенства малореактогенны: в основном на них наблюдаются местные реакции (отек, уплотнение), а также недомогание, повышение температуры и увеличение лимфоузлов. Артриты и миалгии (боли в мышцах, связках, сухожилиях) редки; описаны единичные случаи аллергических реакций (тем не менее аллергия не является противопоказанием к прививкам). Иммуноглобулин более опасен: на него могут возникать аллергические реакции немедленного типа (вплоть до анафилактического шока) и сывороточная болезнь. Для быстрой реанимации в случае немедленных реакций в прививочных кабинетах должны находится противошоковые наборы [19].
Заключение
Почти 140 лет назад Луи Пастер изобрел вакцину против бешенства , но люди до сих пор умирают из-за этой болезни. Конечно, происходит это в основном в бедных странах, где нет доступной постконтактной профилактики и масштабных программ по вакцинации диких и домашних животных.
Захватывающую историю борьбы Пастера с этим возбудителем, а также хронику его погони за микроорганизмами, читайте в классической книге «Охотники за микробами» [24].
Тем не менее наплевательское отношение к бешенству характерно и для благополучных стран, включая Россию. «Кого не кусали собаки? Разве кто-нибудь умер?», «Стоит ли беспокоиться из-за каждой царапины?» — обычно отвечают на вопросы о профилактике. Существует мнение, что при нападении бешеного животного риск заражения невысок. В среднем он составляет 30%, но многое зависит от нюансов и случайных совпадений: например, укусы в голову или лицо наиболее опасны (заболевает до 90% непривитых пострадавших) и смертельного исхода [2].
Случается, что при нападении зараженного животного кто-то отделывается только испугом. Однако как быть со случаем Джины Гис, для которой стал фатальным небольшой укус летучей мыши в палец? К сожалению, предугадать исход инцидентов с животными заранее невозможно. Зато точно известно, что появление симптомов бешенства — это верная смерть (несколько случаев излечения в расчет не принимаем, потому что среди 50 тысяч умирающих от бешенства ежегодно это капля в море). Не кажется ли вам, что странно отказываться от профилактики, которая практически со 100% вероятностью гарантирует жизнь, из-за предрассудков, лени и страха перед прививками?
Литература
- Всемирный день борьбы против бешенства. (2021). Управление Федеральной Службы по Надзору в Сфере Защиты Прав Потребителей и Благополучия Человека по Железнодорожному Транспорту;
- Гаврилов А.В., Зотова А.В. Учебное пособие «Бешенство». Благовещенск, 2020. — 38 с.;
- Бешенство. (2023). Всемирная Организация Здравоохранения;
- Arnaud Tarantola. (2017). Four Thousand Years of Concepts Relating to Rabies in Animals and Humans, Its Prevention and Its Cure. TropicalMed. 2, 5;
- Самойлович Д. Нынешний способ лечения с наставлением, как можно простому народу лечиться от угрызения бешеной собаки и от уязвления змеи. Москва, 1780. — 116 с.;
- Скоковский Н.И. (1855). Два случая водобоязни. Военно-медицинский журнал. Ч. LXV;
- Лей, Тарасов, Стрелковский. Медицинский лексикон, составленный членами общества русских врачей, Леем, Тарасовым и Стрелковским. Ч. 1. Кн. 1. СПб.: В типографии Иогансона, 1842;
- Магия для маглов: волшебный мир Гарри Поттера ближе, чем мы думаем;
- Горелова Л.Е. (2002). Из истории борьбы с бешенством. РМЖ. 20;
- Louis Pasteur and the Rabies Virus - Louis Pasteur Meets Joseph Meister. (2019). Awesome Stories;
- Frédéric Lewino. (2020). Les pionniers de la vaccination: Louis Pasteur et la rage. Le Point;
- Перино Л. Нулевой пациент. О больных, благодаря которым гениальные врачи стали известными. М.: «Бомбора», 2021. — 208 с.;
- Miaw Yn Jane Ling, Ahmad Farid Nazmi Abdul Halim, Dzulfitree Ahmad, Nurfatehar Ramly, Mohd Rohaizat Hassan, et. al. (2023). Rabies in Southeast Asia: a systematic review of its incidence, risk factors and mortality. BMJ Open. 13, e066587;
- Островкова А. (2023). С начала 2023 года в России зафиксировано 518 случаев бешенства животных. Парламентская газета;
- Sarah N. Lackay, Yi Kuang, Zhen F. Fu. (2008). Rabies in Small Animals. Veterinary Clinics of North America: Small Animal Practice. 38, 851-861;
- Control of Neglected Tropical Diseases. Всемирная Организация Здравоохранения;
- Елаков А.Л. (2022). Антирабические вакцины, применяемые в Российской Федерации, и перспективы их совершенствования. Вопросы Вирусологии, 67;
- Leandro Augusto Ledesma, Elba Regina Sampaio Lemos, Marco Aurélio Horta. (2020). Comparing clinical protocols for the treatment of human rabies: the Milwaukee protocol and the Brazilian protocol (Recife). Rev. Soc. Bras. Med. Trop. 53;
- Таточенко В.К., Озерецковский Н.А. (2020). Иммунопрофилактика 2020. (Справочник). Эпидемиология и Вакцинопрофилактика. 19;
- Tiina Nokireki, Miia Jakava-Viljanen, Anna-Maija Virtala, Liisa Sihvonen. (2017). Efficacy of rabies vaccines in dogs and cats and protection in a mouse model against European bat lyssavirus type 2. Acta Vet Scand. 59;
- Rabies Vaccination. (2011). Centers for Disease Control and Prevention;
- Can a dog get rabies after getting vaccinated? Guilford-Jamestown Veterinary Hospital;
- Kristy O. Murray, Kelly C. Holmes, Cathleen A. Hanlon. (2009). Rabies in vaccinated dogs and cats in the United States, 1997–2001. javma. 235, 691-695;
- Де Крюи П. Охотники за микробами. М.: АСТ, 2017. — 440 с.







