Псориаз: на войне с собственной кожей
31 июля 2016
Псориаз: на войне с собственной кожей
- 37691
- 13
- 15
Облако отошло от Шатра, и вот Мирьям — покрыта язвами цараат, как снегом (Бамидбар, гл. 12, ст. 10).
сайт straitstimes.com
-
Автор
-
Редакторы
-
Рецензенты
Темы
Примерно каждый сотый житель России болен псориазом — генетическим заболеванием, при котором на коже появляются шелушащиеся приподнятые бляшки. Псориаз известен с библейских времен, и с тех самых пор это — заболевание-загадка. Сейчас мы знаем многие молекулярные и иммунные механизмы развития псориаза, но всё равно не можем разобраться до конца, что считать причиной, а что — следствием. В этой статье мы дадим общее описание заболевания, немного затронем его патогенез и расскажем историю исследования и лечения псориаза.
Псориаз
Спецпроект посвящен генетическому кожному заболеванию, от которого страдает около 1% россиян. В статьях спецпроекта мы стараемся подробно, достоверно и интересно осветить это заболевание со всех возможных сторон. В этом нам помогают наши рецензенты: специалист по псориазу, кандидат биологических наук Алёна Золотаренко и врач-дерматовенеролог, кандидат медицинских наук Михаил Бетехтин.
Бляшки на коже
Псориаз — хроническое неинфекционное заболевание, при котором на коже появляются утолщенные шелушащиеся бляшки, возвышающиеся над ее поверхностью. Это происходит из-за избыточного размножения эпидермальных клеток и нарушения процессов их ороговения. Такие патологические изменения сопровождаются воспалительной реакцией.
В нашей стране псориазом болеет около 1% населения; заболевание чаще встречается у коренных жителей Крайнего Севера. Почти 2/3 пациентов заболевают в возрасте до 30 лет. Тем не менее выделяют два пика заболеваемости. Первый пик у женщин выпадает в среднем на 15,5 лет, а у мужчин — на 27,5. Второй пик отмечается в возрасте около 54 лет независимо от пола. И раннее, и позднее начало заболевания связаны с генетической предрасположенностью, но в двух этих случаях могут быть виноваты разные гены [1].
Самая распространенная форма псориаза (80–90% случаев) — обыкновенный, или вульгарный (рис. 1а). При нём на коже возникают пятна красного цвета, постепенно превращающиеся в приподнятые над кожей бляшки. Бляшки обычно симметричны и, как правило, находятся на локтях и коленях, на спине и волосистой части головы. Они растут и сливаются в более крупные очаги, затем их рост останавливается, и бляшки постепенно уменьшаются в размерах. Новые бляшки могут возникать по периферии уже имеющихся высыпаний или в местах, где кожа была повреждена, подвергалась трению (этот эффект называется феноменом Кебнера). На поверхности бляшек появляются чешуйки, которые легко отшелушиваются. При этом псориаз незаразен и не представляет опасности для окружающих.
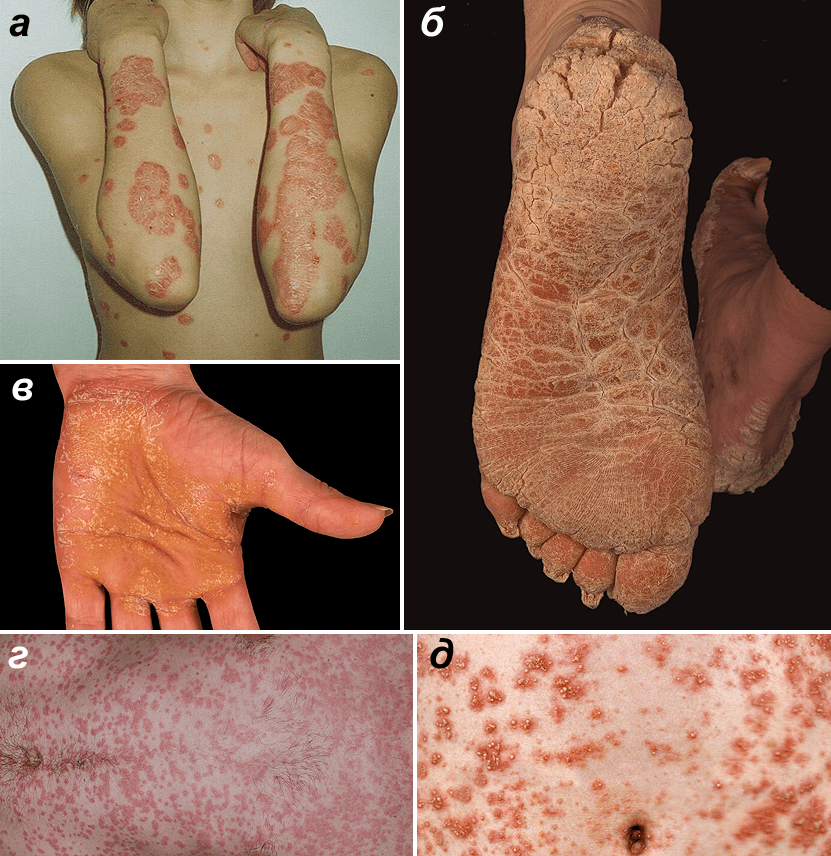
Рисунок 1. Формы псориаза. а — Вульгарный псориаз. Типичные бляшки на коже разгибательной поверхности рук и на груди. б — Псориаз подошв. в — Псориаз ладоней. г — Каплевидный псориаз. д — Пустулярный псориаз фон Цумбуша.
Есть еще несколько редких форм псориаза:
- Псориаз ладоней и подошв (рис. 1б и 1в). Он возникает чаще всего у людей, занятых физическим трудом либо часто контактирующих с раздражающими веществами, например агрессивными моющими средствами. При этой форме бляшки образуются на ладонях и подошвах, кожа на них становится красной, могут появляться трещины. В ряде случаев поражаются и ногти: на них появляются точечные вдавливания, продольные бороздки, сама ногтевая пластина утолщается.
- Каплевидный псориаз (рис. 1г). При нём на коже появляются множественные мелкие бляшки. Обычно незадолго до манифестации этой формы псориаза пациент переносит ангину или другое заболевание, вызванное стрептококком. Вероятно, стрептококковая инфекция активирует определенный тип лимфоцитов, провоцирующий поражение кожи [2].
- Псориатический артрит. У трети пациентов с псориазом кожные высыпания могут осложняться поражением суставов.
- Пустулёзный псориаз фон Цумбуша, описанный дерматологом Лео фон Цумбушем в 1910 году (рис. 1д). Кожа у таких пациентов красная, а на бляшках и на неизмененной коже формируются пузырьки с жидкостью (пустулы), появляются болезненность и жжение. Кожные высыпания сопровождаются выраженным иммунным ответом: лихорадкой и воспалительными изменениями в крови. Часто к этим проблемам присоединяется вторичное инфицирование кожных покровов — из-за расчесывания пустул.
Классический способ дифференциальной диагностики псориаза — поскабливание поверхности бляшки предметным стеклом или скальпелем. Вначале белёсые роговые чешуйки легко слетают с поверхности бляшки. В дерматологии это называется феноменом стеаринового пятна. После отшелушивания всех роговых чешуек поверхность бляшки становится влажной и блестящей (феномен терминальной пленки). При дальнейшем скоблении на поверхности бляшки выступают маленькие капельки крови из поврежденных капилляров. Это явление называется симптомом Ауспица, или феноменом кровавой росы. Совокупность этих трех феноменов называется псориатической триадой и служит достоверным диагностическим признаком заболевания (рис. 2).
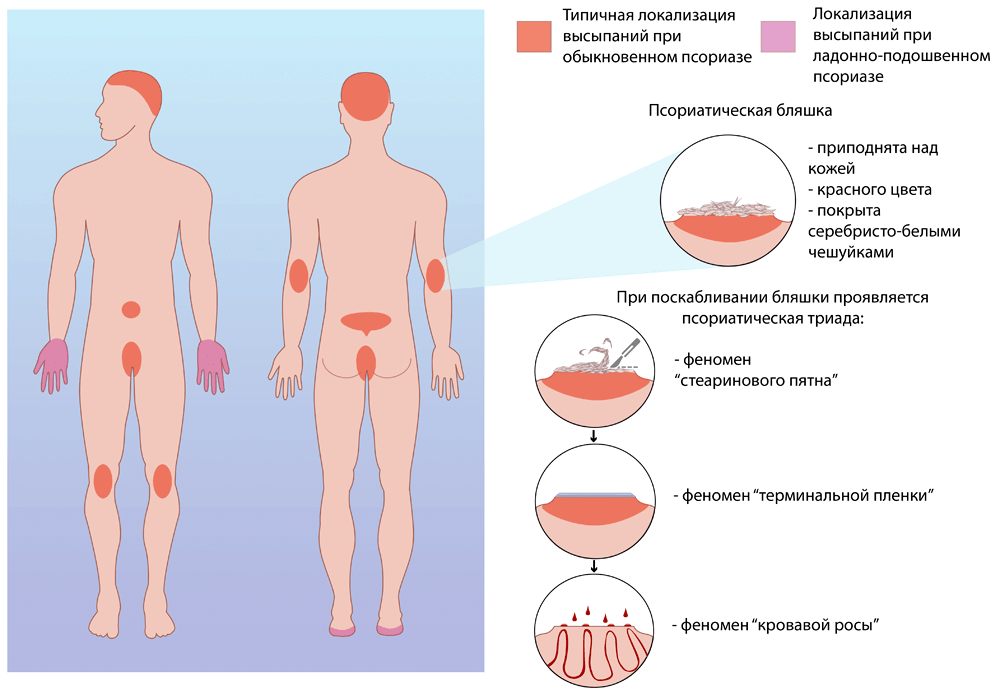
Рисунок 2. Псориатическая триада. При скоблении бляшки сначала с ее поверхности слетают чешуйки (феномен стеаринового пятна). При отшелушивании всех чешуек поверхность бляшки выглядит влажной и блестящей (феномен терминальной пленки). Дальнейшее скобление ведет к появлению небольших капель крови (феномен кровавой росы).
рисунок Алёны Золотаренко.
Псориаз и его обострения провоцируются многими факторами: стрессом, курением, употреблением алкоголя, некоторыми инфекциями (стрептококковой, ВИЧ). Известен также ряд лекарств, провоцирующих развитие болезни и ухудшающих ее течение: бета-блокаторы, применяемые для лечения патологий сердечно-сосудистой системы, литий — для лечения болезней нервной системы, антималярийные препараты, нестероидные противовоспалительные средства (болеутоляющие, жаропонижающие и спазмолитики). Вероятно, эти факторы меняют иммунный статус человека, запуская патологический процесс в коже [2].
Поскольку псориаз связан с повышенными уровнями различных провоспалительных агентов, системно циркулирующих в крови больных, ему зачастую сопутствуют другие заболевания, в которых важную роль играют воспалительные процессы:
- всевозможные воспалительные иммуноопосредованные заболевания, например болезнь Крона или язвенный колит. Риск этих расстройств у больных псориазом в 4-7 раз выше, чем в популяции в среднем. По некоторым данным, у людей, в чьих семьях были случаи рассеянного склероза, выше вероятность заболеть псориазом. Возможно, это происходит потому, что при этих заболеваниях в крови высок уровень цитокинов;
- метаболический синдром и ожирение;
- инфаркт миокарда;
- опухоли (в частности лимфома) [3].
Цараат и лепра
Псориаз известен людям давно: сложно было не заметить болезнь с такими яркими проявлениями, как большие бляшки на коже, постоянный зуд и шелушение. Первые описания кожного заболевания, похожего на псориаз, можно найти в Ветхом Завете в Книге Левит: там оно названо цараат. Книга Левит представляет собой свод правил, по которым надлежит жить еврейскому народу. Внесенные в Ветхий Завет правила содержат и описания болезней, которые необходимо уметь распознавать коэнам (священникам). Страдающего цараат члена общины, несмотря на то, что его кожа покрывалась странными белыми пятнами, не предписывалось изгонять из поселения — видимо, считалось, что болезнь незаразна. Вряд ли священники того времени разбирались в дерматологии так же, как современные врачи, поэтому названием цараат, скорее всего, обозначался не только псориаз, но и ряд других кожных заболеваний.
Сложность поиска описаний псориаза в прошлом связана с тем, что в медицинских трудах его часто называли лепрой. Древнеримский врач Авл Корнелий Цельс еще больше запутал ситуацию. Он описал в труде «De Re Medica» псориаз, называя его impetigo (импетиго), что в переводе с латыни значит «струпья». Этим же термином в медицинских книгах того времени обозначался лишай. В XVI веке от души постарался Иеронимус Меркуриалис: с его легкой руки псориаз был совмещен в клинических описаниях с той же лепрой и некоторыми другими кожными заболеваниями.
Классическое описание болезни, сделанное в 1809 году, принадлежит выдающемуся английскому врачу Роберту Виллану (рис. 3а). Само название болезни «псориаз» происходит от древнегреческого слова ψωριασις («псориасис»), которое дословно переводится как «зудящее состояние». Этот термин впервые, в 1841 году, использовал австрийский дерматолог Фердинанд Гебра (рис. 3б). Название совершенно справедливое, ведь зуд является одним из симптомов псориаза, и пациентов он нередко беспокоит больше всего. Заслуга Фердинанда Гебры еще и в том, что он окончательно отделил незаразный псориаз от заразной и смертельной лепры.
После четкого описания болезни дерматологи разных стран начали ее активно исследовать. Генрих Кебнер в 1872 году установил, что повреждение кожи часто предшествует возникновению псориатических очагов. Этот феномен был назван его именем. В 1885 году другой Генрих, Генрих Аушпиц, описал точечные кровотечения при отшелушивании поверхности псориатической бляшки [4].
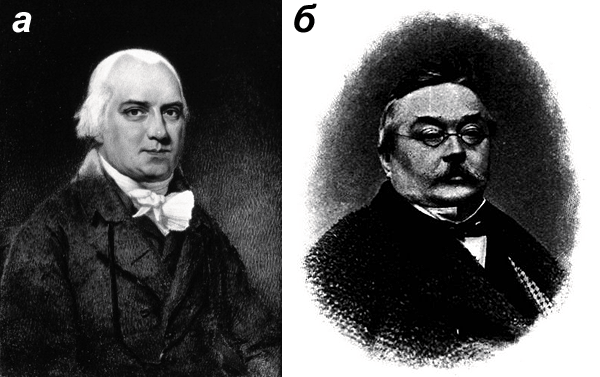
Рисунок 3. Первые исследователи псориаза. а — Роберт Виллан (1757 — 1812), английский врач, сделавший в XIX веке классическое описание псориаза. Ему принадлежит первая классификация кожных болезней. б — Фердинанд фон Гебра (1816 — 1870), австрийский врач, основоположник современной научной дерматологии, удостоившийся рыцарского титула.
Иммунология псориаза
Главные патологические процессы, которые приводят к образованию псориатических бляшек, — это:
- воспалительная реакция в дерме (глубоком слое кожи);
- аномальное увеличение количества эпидермальных клеток (что и приводит к разрастанию эпидермиса и появлению приподнятой над кожей бляшки)...
- ...вкупе с нарушением их дифференцировки (с одной стороны, кератиноциты более активно делятся и вовремя не переходят в терминальную стадию дифференцировки, за счет чего не образуется нормального рогового слоя эпидермиса, с другой — на поверхности кожи накапливаются мертвые эпидермальные клетки, которые и образуют шелушащийся слой на поверхности бляшки).
Патологическое деление клеток может быть реакцией на повреждение кожи и в этом случае рассматривается как измененный процесс восстановления эпителия.
На первый взгляд совершенно неясно, откуда берется эта странная тенденция к гиперплазии эпителия. Если рассмотреть патологические процессы в коже подробно, то становится понятно, что некоторые воспалительные изменения в дерме наблюдаются даже тогда, когда нет никакой эпидермальной гиперплазии. Поэтому одна из гипотез говорит о том, что именно воспалительная реакция в дерме запускает каскад эпидермальной гиперплазии.
В настоящее время основную роль в «провоспалительном» компоненте псориаза отводят Т-лимфоцитам и дендритным клеткам, а также производимым этими клетками сигнальным веществам — цитокинам (прежде всего различным интерлейкинам и фактору некроза опухолей, ФНО-α). Фракция лимфоцитов CD4+ обнаруживается преимущественно в глубоком, дермальном слое кожи еще на этапе формирования бляшки [5]. Из-за разрегулированности работы иммунных клеток (в первую очередь дендритных клеток, регуляторных и эффекторных Т-клеток) активируется провоспалительный иммунный ответ, провоцирующий гиперплазию эпидермиса и формирование псориатической бляшки.
Генетика псориаза
Предрасположенность к псориазу передается по наследству, поэтому доктора обычно расспрашивают пациента о семейной истории заболевания. Если один из монозиготных близнецов страдает псориазом, то у второго близнеца риск заболеть составляет около 70%. Зато в случае дизиготных близнецов такой риск существенно ниже — всего 15–20% [6]. Если у вас есть брат или сестра, больные псориазом, то вероятность возникновения заболевания в вашем случае приближается к 6%. Если болен один родитель, то риск вырастает почти до 20%, а если оба — до 65%.
Известно более 40 участков на хромосомах, ассоциированных с риском развития псориаза, которые имеют общее название PSORS (psoriasis susceptibility loci) — локусы предрасположенности к псориазу. Самую сильную связь имеет локус на 6-ой хромосоме, который называется PSORS1: в нём находится один из генов главного комплекса гистосовместимости — HLA-C [7]. Этот ген кодирует белок-рецептор на клеточной мембране, который «считывается» T-лимфоцитами для распознавания «своих» и «чужих» в человеческом организме. Вариант рецептора HLA-C — HLA-Cw6 — выявляется во всех семейных случаях псориаза и представляет собой маркер раннего начала псориаза. По наличию этого антигена случаи псориаза делятся на две крупные группы. HLA-Cw6-положительный псориаз — это заболевание с семейной историей и ранним началом (до 40 лет). HLA-Cw6-отрицательный псориаз — псориаз с поздним началом. Видимо, во втором случае первичная патология иммунного ответа возникает со временем, из-за воздействия экзогенных факторов.
Ген HLA-C играет важную роль и в эпигенетике псориаза: существует взаимосвязь между ранним началом заболевания и уровнем метилирования этого гена [8]. Сегодня ученым еще не удалось понять, играет ли такая взаимосвязь какую-то функциональную роль в развитии заболевания. Поскольку метилирование — способ тонкой настройки экспрессии гена, вполне вероятно, что повышенный уровень метилирования приводит к измененной экспрессии, которая может способствовать развитию заболевания. Так ли это, должны нам ответить исследования самых ближайших лет.
Лечение псориаза: радиевое желе, фототерапия и антитела
Первым признанным средством от псориаза стали препараты на основе мышьяка. В конце XVIII — начале XIX века англичанин Томас Гёрдлстоун (Thomas Girdlestone) использовал мышьяк при самых разных кожных заболеваниях и, как любой уважаемый ученый, обобщил свой опыт в журнальной публикации (упоминающейся в [9]). С того времени и до середины XX века препараты этого токсичного химического элемента использовались врачами для лечения псориаза. Также были популярны ртуть и раздражающее кожу вещество хризаробин. Последнее получали из сердцевины дерева арароба и использовали для лечения многих кожных заболеваний. Позже дорогостоящий хризаробин заменили на более дешевый и синтезируемый в промышленных масштабах антралин.
В начале XX века к этим прекрасным методам лечения присоединился самый передовой на тот момент — рентгеновское излучение. Проводились сеансы рентгенотерапии пораженных участков кожи, а некоторые врачи облучали область тимуса — органа, критически важного для развития Т-лимфоцитов. Ряд специалистов описывал улучшение у половины пациентов, получивших такое лечение. Дальше — больше: Мария и Пьер Кюри получили очищенный радий. Умельцы из числа врачей стали использовать его в лечении множества болезней, в том числе и псориаза. К счастью пациентов, радий был дорогим, и не всем удалось испытать на себе его «животворящее» действие. В отличие от Марии Кюри. Она скончалась от апластической анемии, вызванной чрезмерным облучением. Известно, что один доктор делал на основе бромида радия и желатина «радиевое желе» и помещал его на кожу пациентов, страдающих псориазом. Сообщалось о прекрасных результатах, но у последующих поколений врачей желания проверить их не возникало. Вероятнее всего, улучшения были связаны с тем, что ионизирующее излучение повреждало быстрорастущие клетки в бляшках, что приводило к их гибели и исчезновению самой бляшки.
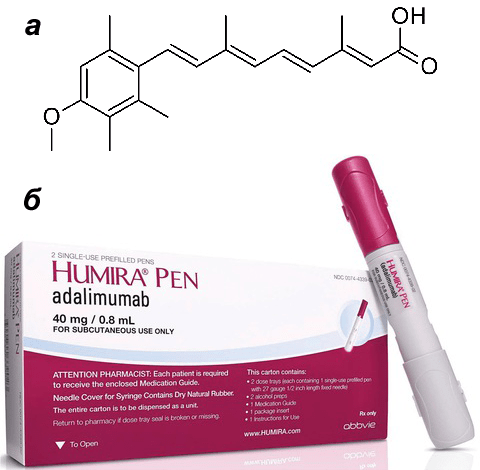
В 50-е года XX века произошел прорыв в терапии псориаза, и весь этот набор экстремальных методов лечения начал постепенно уходить в прошлое. Появились синтетические ретиноиды — вещества, молекулы которых похожи на витамин А. Врачи и ученые разных стран замечали, что при приеме высоких доз витамина А у пациентов могла возникать десквамация эпителия, то есть кожа, грубо говоря, сходила слоями. Витамин А ускоряет деление эпителиальных клеток и препятствует их кератинизации — выработке большого количества кератина. Этот эффект грех было не использовать при лечении псориаза. Как и в случае с радиацией, мишенью стали быстро делящиеся клетки эпидермиса. Использование самогό витамина А не принесло ожидаемого результата, а вот различные вещества, структурно похожие на него (этретинат например), достигли цели. Их принимали в виде капсул, но препараты часто давали неприятные побочные эффекты (истончение и шелушение здоровой кожи, ломкость ногтей и волос), поэтому не прижились в широкой практике. В современной дерматологии для лечения тяжелых, распространенных форм псориаза используется такой представитель класса ретиноидов, как ацитретин (рис. 4а). Под его воздействием нормализуются процессы дифференцировки и ороговения кожи [4].
Другим «витаминным» препаратом для лечения псориаза является кальципотриол, структурный аналог витамина D. Он применяется местно, в виде мазей. Кальципотриол тормозит пролиферацию кератиноцитов в бляшке, а также снижает уровень интерлейкинов 1 и 6, активирующих Т-лимфоциты.
В XX веке в арсенале врачей появилось мощное оружие — вещества гормональной природы для местного (кожного) применения — кортикостероиды. Они не потеряли актуальности до сих пор: их широко используют для местного лечения нетяжелых форм псориаза, при которых площадь поражения невелика. К этой группе препаратов относятся бетаметазон и преднизолон. Мази и кремы на их основе наносят на бляшки. Эффект достигается за счет воздействия кортикостероидов на самые разные звенья воспалительного процесса: во-первых, подавляется образование медиаторов воспаления — лейкотриенов и простагландинов; во-вторых, снижается активность T-лимфоцитов — клеток, запускающих образование бляшки; в-третьих, стабилизируются мембраны клеток, что уменьшает высвобождение цитокинов. Есть мази, содержащие и глюкокортикостероиды, и структурные аналоги витамина D. При тяжелых формах псориаза глюкокортикоиды могут использоваться системно — в виде таблеток и инъекций, — но в этом случае они чаще вызывают побочные эффекты. Кроме того, системное использование приводит к необходимости постепенного повышения дозировки препарата в дальнейшем.
Поскольку в патогенезе псориаза так важен иммунный компонент, то для его лечения используют подавляющие иммунитет вещества — иммуносупрессоры. В США с 1972 года дерматологи применяют для лечения псориаза препарат метотрексат, а с 1997 — циклоспорин. Их влияние на иммунитет не так велико, как при назначении глюкокортикоидов внутрь. Однако действия препаратов достаточно, чтобы спровоцировать у некоторых пациентов выраженный иммунодефицит. Из-за мощного эффекта иммуносупрессоры используют только при тяжелых формах псориаза.
Кроме лекарственных методов лечения, при псориазе применяют различные виды фототерапии. Врачи используют ультрафиолетовый свет с длиной волны от 280 до 320 нм как самостоятельный способ лечения. С древности люди знали, что воздействие солнца улучшает течение ряда дерматологических заболеваний, вплоть до полного очищения кожи от высыпаний. А потом появились технологии, которые позволяют генерировать «полезную» часть спектра солнечного света — ультрафиолет. В настоящее время в дерматологических кабинетах используют различные ультрафиолетовые лампы, которые позволяют лечиться, не ложась в больницу. Как фототерапию можно рассматривать и облучение отдельных псориатических бляшек лазером.
Популярна сейчас и PUVA-терапия — совместное применение фотосенсибилизирующего препарата (псорален) и ультрафиолетовых лучей с длиной волны от 320 до 400 нм. Псорален наносится на бляшки или принимается в виде таблеток. Он увеличивает чувствительность кожи к ультрафиолету и улучшает эффективность фототерапии. PUVA-терапия эффективна, но, помимо некоторых побочных реакций, она может вызывать ряд неприятных последствий. Во-первых, увеличивается риск развития рака кожи, причем угроза возникновения опухолей не исчезает после завершения терапии, а сохраняется всю жизнь. Во-вторых, в перерывах между процедурами необходимо защищать глаза от солнечного света. В-третьих, кожа стареет быстрее. Одним из вариантов этого вида лечения является RePUVA-терапия — PUVA-терапия, дополненная приемом ретиноидов [10], [11].
Великим прорывом в антипсориатической терапии считается введение в клиническую практику моноклональных антител. Это наиболее эффективный метод лечения псориаза на сегодняшний день. Среди препаратов — адалимумаб, голимумаб, устекинумаб и инфликсимаб (рис. 4б). Они вводятся курсами в виде подкожных или внутривенных инъекций и особенно показаны при сочетании кожного псориаза со специфическим поражением суставов (псориатическим артритом). Эти препараты действуют по-разному, но общим является то, что они представляют собой антитела, «нацеленные» на конкретные цитокины или другие белки. Например, устекинумаб достигает терапевтического эффекта за счет селективного блокирования интерлейкинов 12 и 23, а адалимумаб — ФНО-α. Эти препараты очень эффективны против псориаза, и их целенаправленное действие именно на псориатический процесс уменьшает количество возможных побочных эффектов.
Как жить с псориазом?
Обычно болезнь не делает нашу жизнь лучше, и псориаз не исключение. В каждом конкретном случае выбирать лечение должен квалифицированный врач, и оно должно проводиться под его контролем. Для мониторинга эффективности терапии врачами используется индекс PASI (Psoriasis Area and Severity Index, индекс охвата и тяжести псориаза). С его онлайн-версией можно ознакомиться, например, на странице Северо-Западного государственного медицинского университета им. Мечникова. Самолечение же псориаза часто приводит к обострениям и утяжелению симптомов.
Около 80% пациентов указывают на то, что псориаз негативно сказался на их работе и личной жизни. Часто пациенты стыдятся своего внешнего вида, у них отмечаются признаки депрессии [12]. Есть различные препараты, позволяющие побороть болезнь, но часто нам хочется самим взять заболевание под контроль, поучаствовать в его лечении. Такой подход позволяет многим из нас почувствовать себя лучше. Для этого есть несколько способов, связанных с изменением образа жизни.
- Откажитесь от алкоголя и курения. Оба этих фактора нарушают иммунный статус пациента, приводя к ухудшениям в течении заболевания.
- Добейтесь снижения веса, если он повышен. Ожирение тоже приводит к нарушению иммунитета. Уменьшение же веса благотворно влияет на течение псориаза [13].
- Обратитесь к психотерапевту или психологу для работы над проблемами в личной и профессиональной жизни. Часто эмоциональные стрессы приводят к ухудшению течения псориаза. Обучение сопротивлению жизненным трудностям, поиск выхода из тяжелых ситуаций помогут справиться и с обострениями болезни.
- В целях профилактики обострений обследуйтесь у стоматолога и ЛОР-врача — для исключения очагов хронической инфекции, периодическое обострение которой может усугубить течение псориаза.
- Используйте естественные способы оздоровления. Применение фототерапии при псориазе основано на полезном воздействии ультрафиолета на кожу. Вы не поверите, но прямо над нашими головами есть отличный источник ультрафиолета. Съездите к морю, покупайтесь и позагорайте — методы курортотерапии при этом заболевании показаны. Соленая вода в сочетании с солнцем прекрасно помогает. Также можно попробовать нанесение различных грязей, но здесь нужно проконсультироваться с лечащим врачом.
Сейчас у докторов есть современные и безопасные препараты, которые готовы помочь пациентам в борьбе с псориазом. Постоянно проводятся исследования по разработке новых лекарств, и хочется верить, что победа над этим заболеванием не за горами.
Литература
- Дерматовенерология. Национальное руководство / под ред. Скрипкина Ю.К., Бутова Ю.С., Иванова О.Л. М.: ГЭОТАР-Медиа, 2014. — 1024 с.;
- Ruiz-Romeu E., Ferran M., Sagristà M., Gómez J., Giménez-Arnau A., Herszenyi K. et al. (2016). Streptococcus pyogenes-induced cutaneous lymphocyte antigen-positive T cell-dependent epidermal cell activation triggers TH17 responses in patients with guttate psoriasis. J. Allergy Clin. Immunol. 138, 491–499;
- Weigle N. and McBane S. (2013). Psoriasis. Am. Fam. Physician. 87, 626–633;
- Advances in psoriasis: A multisystemic guide / ed. by Weinberg J.M., Lebwohl M. London: Springer-Verlag, 2014. — 340 p.;
- Baker B.S., Swain A.F., Fry L., Valdimarsson H. (1984). Epidermal T lymphocytes and HLA-DR expression in psoriasis. Br. J. Dermatol. 110, 555–564;
- Bhalerao J. and Bowcock M. (1998). The genetics of psoriasis: a complex disorder of the skin and immune system. Hum. Mol. Genet. 7, 1537–1545;
- Elder J.T., Bruce A.T., Gudjonsson J.E., Johnston A., Stuart P.E., Tejasvi T. et al. (2010). Molecular dissection of psoriasis: integrating genetics and biology. J. Invest. Dermatol. 130, 1213–1226;
- Chen M., Wang Y., Yao X., Li C., Jiang M., Cui P., Wang B. (2016). Hypermethylation of HLA-C may be an epigenetic marker in psoriasis. J. Dermatol. Sci. 83, 10–16;
- Gaskoin G. On the psoriasis or lepra. J. & A. Churchill, 1875. — 259 p.;
- Фитцпатрик Д.Е. и Эллинг Д.Л. Секреты дерматологии. М.: БИНОМ, 1999. — 512 с.;
- van de Kerkhof P.C.M. Textbook of psoriasis (2nd Edition). Wiley-Blackwell, 2003. — 360 p.;
- Бергстром К.Г. и Кимбол А.Б. Псориаз. М.: Практика, 2007. — 162 с.;
- Debbaneh M., Millsop J.W., Bhatia B.K., Koo J., Liao W. (2014). Diet and psoriasis, part I: Impact of weight loss interventions. J. Am. Acad. Dermatol. 71, 133–140.