
Эпидемический паротит, он же свинка — опасная болезнь с забавным названием
12 апреля 2019
Эпидемический паротит, он же свинка — опасная болезнь с забавным названием
- 45603
- 1
- 5
Эпидемический паротит, или свинка — «безобидное» заболевание, которое иногда приводит к серьезным осложнениям
рисунок Ирины Ефремовой
-
Автор
-
Редакторы
-
Иллюстратор
В предыдущей статье спецпроекта о вакцинации мы рассказали о кори. Обычно от этого заболевания прививают дивалентными вакцинами, в состав которых входит и паротитный компонент. Необходимости вакцинации от кори посвящено множество статей, в то время как эпидемический паротит немного обойден вниманием. Борьба со свинкой — так «в народе» называют паротит — не так приоритетна, и многие воспринимают ее как безобидную детскую инфекцию. Но действительно ли она безобидна? Нужно ли делать ребенку прививку или лучше «один раз переболеть и получить стойкий иммунитет»?
Вакцинация

Генеральный партнер спецпроекта — Zimin Foundation.

Партнер публикации этой статьи — медико-биологическая школа «Вита». «Вита» — частная образовательная школа с углубленным изучением предметов естественного-научного цикла.
Изобретение вакцин кардинально изменило жизнь человечества. Многие болезни, уносившие тысячи, а то и миллионы жизней ежегодно, теперь практически не встречаются. В этом спецпроекте мы не только рассказываем об истории возникновения вакцин, общих принципах их разработки и роли вакцинопрофилактики в современном здравоохранении (этому посвящены первые три статьи), но и подробно говорим о каждой вакцине, включенной в Национальный календарь прививок, а также вакцинах против гриппа и вируса папилломы человека. Вы узнаете о том, что собой представляет каждый из возбудителей болезней, какие существуют варианты вакцин и чем они различаются между собой, затронем тему поствакцинальных осложнений и эффективности вакцин.
Для соблюдения объективности мы пригласили стать кураторами спецпроекта Александра Соломоновича Апта — доктора биологических наук, профессора МГУ, заведующего лабораторией иммуногенетики Института туберкулеза (Москва), — а также Сусанну Михайловну Харит — доктора медицинских наук, профессора, руководителя отдела профилактики НИИ детских инфекций (Санкт-Петербург).
Не всякий паротит — эпидемический
Паротит — общий термин, которым называют любое воспаление околоушной слюнной железы. Причины его бывают разными, и это не обязательно инфекция. Воспаление может возникать при обезвоживании организма (чаще всего у пожилых людей и после операций), существуют и аутоиммунные паротиты (например, при синдроме Шегрена). Инфекционные паротиты вызывают стафилококки, стрептококки и другие бактерии, а также вирусы Эпштейна-Барр, Коксаки, гриппа А, парагриппа [1]. Но в нашей статье речь пойдет не о них. «Прививка от свинки» предназначена для профилактики единственной и вполне конкретной разновидности заболевания — эпидемического паротита, вызванного вирусом MuV (от англ. mumps virus) из семейства парамиксовирусов.
Чем же врачам насолил именно этот вирус и почему именно против него нужно делать прививку? Во-первых, MuV очень заразен: он легко передается воздушно-капельным путем, через слюну и предметы [2], [3]. Во-вторых, свинка, которая относится к детским инфекциям вместе с ветрянкой, краснухой, корью [4], скарлатиной, полиомиелитом, коклюшем и дифтерией, способна приводить к серьезным осложнениям. В этой статье, продолжающей цикл, посвященный вакцинации, мы расскажем, как происходит заражение вирусом свинки, как протекает заболевание и чем оно опасно, а также когда и какими вакцинами от него прививают.
От Гиппократа до Джонсона и Гудпасчера

Рисунок 1. История эпидемического паротита: от описания симптомов до создания вакцины.
рисунок Ирины Ефремовой
Первое в истории описание эпидемического паротита можно найти в Corpus Hippocraticum — своде работ древнегреческого врача Гиппократа (рис. 1, 2). Отец медицины мастерски описал симптомы болезни во время вспышки на острове Тасос, что находится в северной части Эгейского моря. Инфекция начала распространяться среди местного населения осенью, примерно в 410 году до н. э. В те времена остров вёл активную торговлю, славился своими винами и мрамором. Это дает повод предположить, что вирус завезли сюда на одном из кораблей [5], [6].
Вот как Гиппократ описывал больных:
Опухоль появлялась возле ушей, на любой стороне, чаще всего с обеих сторон, не сопровождалась лихорадкой, которая заставляла бы пациента находиться в постели; во всех случаях они [опухоли] исчезали без каких-либо проблем, ни одна из них не осложнялась нагноением, как это бывает при опухолях от других причин. По характеру они были рыхлыми, большими, диффузными, без воспаления и боли, проходили без каких-либо критических симптомов. Они поражали детей, взрослых, в основном тех, кто занимался в палестрах и гимназиях, но редко поражали женщин. У многих был сухой кашель без мокроты, сопровождавшийся охриплостью голоса. В некоторых случаях раньше, а в некоторых позже воспаление и боль иногда распространялись на одно из яичек, а иногда на оба; некоторые из них сопровождались лихорадкой, а некоторые — нет; большая часть из них сопровождалась большим количеством страданий. В остальном они [пациенты] не были больны, им не требовалась медицинская помощь.

Рисунок 2. Титульная страница Corpus Hippocraticum — первой книги, описавшей вспышку эпидемического паротита. Издание Fr. Asulanus, Венеция, 1526 г.
Хотя на острове были врачи, местные жители не обращались к ним. У многих инфекция осложнялась воспалением яичка — орхитом. Некоторые на фоне лихорадки испытывали сильные головные боли и впадали в кому — по описанию симптомов можно предположить, что речь шла о менингоэнцефалите. Однако, как отмечал сам Гиппократ, никто не умер [7].
Гиппократу удалось с поразительными для того времени точностью и детализацией описать клиническую картину эпидемического паротита, но судить о причине болезни он, естественно, не мог. Установить инфекционную природу свинки удалось лишь в 1934 году Клоду Д. Джонсону и Эрнесту У. Гудпасчеру. Они получили из образцов слюны четырех больных людей фильтрующийся цитотропный вирус и ввели его через проток в околоушные слюнные железы макак резусов. У животных развилась аналогичная клиническая картина. Полученный вирус не был похож ни на какие изученные на тот момент и не обнаруживался в слюне здоровых людей. Материал, которым заражали макак, не содержал никаких других известных возбудителей. После этого эксперимента не осталось сомнений, что эпидемический паротит — вирусное заболевание со своим, уникальным возбудителем [6], [8].
Большой вклад в изучение свинки внесли и российские ученые. Симптомам и патогенезу поражения нервной системы посвящены работы А. Д. Романовского (1849 г.) и И. Максимовича (1880 г.). Во второй половине XIX в. в спор со знаменитым ученым Рудольфом Вирховом вступили отечественные педиатры Н. Ф. Филатов и И. В. Троицкий. Они, в отличие от немецкого ученого, утверждавшего, что эпидемический паротит протекает преимущественно с поражением железистой ткани, считали, что инфекция носит системный характер и поражает соединительнотканные прослойки желез [9]. В настоящее время считается, что возбудитель поражает преимущественно интерстициальную ткань [10].
Путь возбудителя в организме
Вирус эпидемического паротита проникает в организм через слизистые оболочки — при вдыхании, попадании в ротовую полость или на конъюнктиву глаз (рис. 4). Основной путь распространения инфекции — воздушно-капельный, при прямом контакте с больным (при разговоре, кашле, чихании). Реже заражаются при использовании общих предметов (например, посуды).
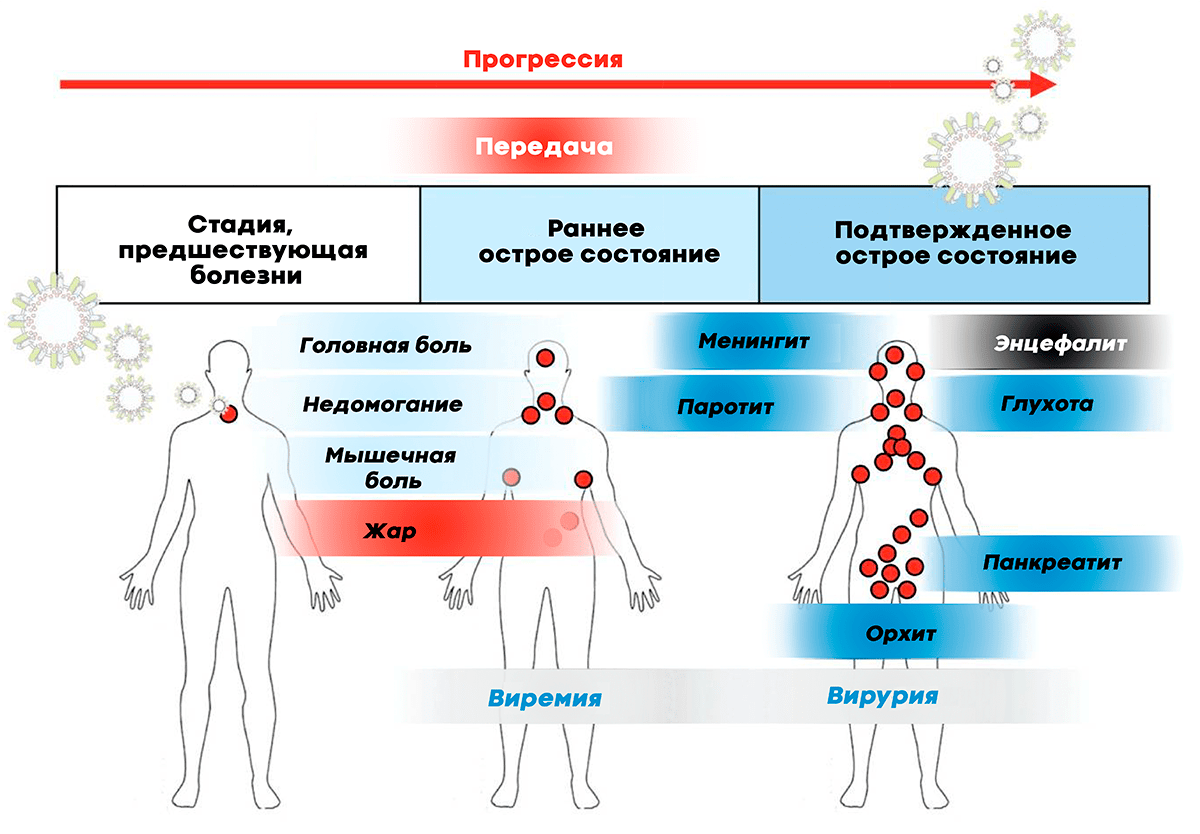
Рисунок 4. Клинические проявления, отражающие предполагаемый путь вируса паротита в организме.
Первично возбудитель инфицирует клетки слизистой оболочки дыхательных путей, где происходит его репликация, причем вирус свинки проникает в клетки как в базальной («нижней»), так и в апикальной («верхней», направленной в просвет органа) частях, а выделяется преимущественно через апикальную [13]. Далее развивается виремия: вирус попадает в кровь и распространяется по всему организму. По времени это обычно соответствует концу инкубационного периода. Возбудитель «оседает» в органах-мишенях: околоушной слюнной железе, глазах, центральной нервной системе, поджелудочной железе, почках, яичках, яичниках, суставах [3], [11], [14]. Преимущественно поражаются околоушные слюнные железы. Здесь снова происходит репликация вируса, развивается воспалительная реакция. Затем наступает вторая волна виремии: вирус в больших количествах поступает в кровь и распространяется в железистые органы и ЦНС. Тогда же иммунитет начинает активно бороться с вирусом, и организм постепенно очищается от возбудителя [10].
Как болеют эпидемическим паротитом и почему это может быть опасно?
Чаще всего болеют дети 5–9 лет, так как в этом возрасте их уже давно не защищают материнские антитела и они находятся в коллективах, где инфекция легко распространяется [14], [15]. Заболевание может протекать в бессимптомной (инаппарантной) и клинически выраженной (манифестной) формах. В 30–50% случаев инфекция протекает бессимптомно или сопровождается слабыми симптомами, напоминающими ОРВИ [2], [11]. Классическое проявление манифестной формы заболевания — паротит.
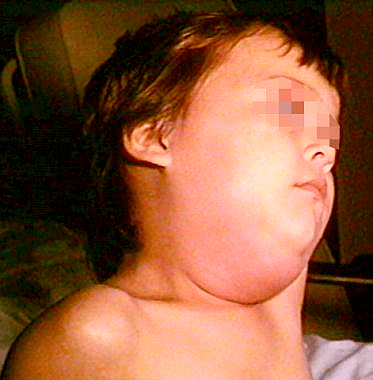
Рисунок 5. Типичный внешний вид больного эпидемическим паротитом.
Типичное течение болезни выглядит следующим образом. Инкубационный период составляет в среднем 16–18 суток. Затем следует продромальный период, проявлениями напоминающий ОРВИ: беспокоят головные и мышечные боли, общее недомогание, немного повышается температура тела. Примерно через 24–48 часов возникает «свинка»: увеличивается околоушная слюнная железа — с одной или с обеих сторон (рис. 5) [2], [14], [15]. При благоприятном развитии событий примерно через неделю человек выздоравливает.
Однако свинка может осложняться воспалением яичка (орхитом), мозговых оболочек (менингитом), головного мозга (энцефалитом), молочной железы (маститом), яичников (оофоритом), поджелудочной железы (панкреатитом), а также вызывать глухоту [14]. У детей инфекция протекает легче, обычно ограничиваясь паротитом. У взрослых чаще возникает орхит, энцефалит, да и в целом симптомы тяжелее. Другие осложнения встречаются очень редко [15].
Каким именно образом развивается воспаление в органах-мишенях, в той же слюнной железе или яичке, — пока не известно. Согласно современным представлениям, вирус поражает в основном интерстиций — соединительнотканный «каркас» органа. Важную патогенетическую роль приписывают инфильтрации тканей иммунными клетками, а также разрушению перидуктальных клеток околоушной слюнной железы и яичка, которое приводит к блокировке протоков [14].
На первый взгляд паротит не так страшен. Самоизлечивающаяся инфекция, которая, как правило, протекает легко и не приводит к каким-либо последствиям. Так зачем же нужна прививка? Может быть, лучше просто один раз перенести болезнь и получить стойкий, пожизненный иммунитет? На эти вопросы лучше всего ответят цифры, которые предоставляют эксперты Всемирной Организации Здравоохранения (ВОЗ).
- Один из 10 000 больных погибает от осложнений.
- У 2–30 из 10 000 больных развивается энцефалит, который может привести к смерти, параличам, эпилептическим припадкам, гидроцефалии, другим стойким неврологическим расстройствам.
- У пяти из 100 000 больных возникает глухота. Паротит — одна из самых распространенных причин глухоты у детей.
- Если будущая мама заболела паротитом в первые 12 недель беременности, у нее с 25-процентной вероятностью произойдет выкидыш.
- У 4% больных развивается панкреатит — воспаление поджелудочной железы. Вероятно, есть связь между этим состоянием и развитием сахарного диабета [15].
Многие боятся свинки только потому, что слышали о ее способности вызывать воспаление яичек и приводить к бесплодию. Но это не основная проблема. Да, примерно у 20–25% взрослых больных мужского пола развивается орхит. Но нет доказательств, что паротит приводит к стойкой утрате репродуктивной функции. Риски есть, но они невелики [2], [15].
Частота основных проявлений и осложнений эпидемического паротита представлена в таблице 1.
| Симптом/Осложнение | Частота |
|---|---|
| Паротит | 50–70% [2], [11] |
| Односторонний орхит (у больных в постпубертате, то есть после полового созревания) | 20–50% [2] |
| Двусторонний орхит (у больных в постпубертате) | 10% [2] |
| Нарушение фертильности (способности иметь потомство) при орхите | 13% [9] Полная стерильность встречается редко |
| Энцефалит | 2–30 на 10 000 больных [15] 5 на 1 000 больных [2] |
| Асептический менингит | 10% [2] |
| Нейросенсорная глухота (результат неврита слухового нерва) | 0,5–5 на 100 000 больных Двусторонняя глухота — 20% от всех случаев Временные нарушения слуха — 4% [2] |
| Панкреатит | 4–5% [2], [15] |
| Миокардит (воспаление сердечной мышцы, чаще протекает бессимптомно) | 15% |
| Риск потери плода при заболевании женщины в первом триместре беременности | 25–27% [2], [15] |
| Доброкачественный оофорит (воспаление яичников) у женщин в постпубертате | 5% Влияния на фертильность не отмечено [2] |
«Переболеть один раз в детстве и получить стойкий пожизненный иммунитет» — не лучшее решение. Проведенные до начала применения вакцин исследования показали, что далеко не у всех взрослых в крови есть антитела против вируса свинки. А значит, риск заболеть остается [15]. Конечно, привитые люди тоже не защищены на 100%. Но у них инфекция чаще протекает бессимптомно [14].
Конечно, эпидемический паротит не сравнится по смертоносности с натуральной оспой, он не уничтожал население городов Византии и средневековой Европы, подобно чуме. Эксперты ВОЗ отдают более высокий приоритет борьбе с корью и краснухой, однако отмечают, что если не уделять внимание вакцинации против паротита, то инфекция будет распространяться, чаще станут болеть люди старшего возраста, и возрастет риск серьезных осложнений [15]. Так зачем рисковать, если можно получить защиту в виде прививки?
Какие вакцинные штаммы существуют и как они были созданы?
Вирус эпидемического паротита впервые выделили в 1945 году, а уже в 1948-м в США лицензировали первую вакцину. Она содержала инактивированный (убитый) вирус [15], [16]. Этому событию предшествовало исследование 1946 года, в котором активный вирус из слюнных желез обезьян вводили 41 вакцинированному формол-инактивированным вирусом и 32 невакцинированным детям. Примерно у половины привитых детей сопротивляемость болезни удалось повысить [17].
Убитую вакцину применяли с 1950 по 1978 год, но кампания оказалась не очень эффективной: прививка не обеспечивала надежную защиту, а иммунитет после нее сохранялся лишь непродолжительное время. С середины 70-х годов прошлого века в разных странах стали появляться живые аттенуированные паротитные вакцины. Свои варианты разработали в Японии, Швейцарии, США, Советском Союзе. При этом использовали разные штаммы вируса и варианты их пассирования (культивирования возбудителя последовательными пересевами в культурах тканей).
Штамм Джерил Линн
В 1963 году ученый Морис Р. Хиллеман (рис. 6), работавший в фармацевтической компании Merk, был разбужен ночью своей пятилетней дочерью, которая жаловалась на боль в горле. Отец обнаружил у девочки характерную припухлость на лице и сразу понял, что она больна эпидемическим паротитом. Он уложил девочку в постель и взял у нее мазки из горла. Позже из того самого штамма вируса произвели первую американскую аттенуированную вакцину против свинки. Вакцинный штамм готовили пассированием в тканях куриных эмбрионов, а затем в клеточной культуре куриных эмбрионов. Хиллеман назвал его в честь дочки — Джерил Линн (рис. 6) [18].

Рисунок 6. Отец и дочь Хиллеманы — создатели первой аттенуированной живой вакцины против эпидемического паротита. а — Морис Хиллеман, рекордсмен по количеству разработанных вакцин. б — Джерил Линн Хиллеман, предоставившая биоматериал для создания вакцины и свое имя — для готового продукта. Сейчас она работает в Кремниевой долине финансовым консультантом по стартапам в области биотехнологий.
Новую вакцину одобрили в США в 1967 году, а с 1977-го ее рекомендовали для плановой вакцинации. В течение 30 лет она была единственной вакциной против паротита, применявшейся на территории США. Более 500 млн доз экспортировали в другие страны. Результаты не заставили себя ждать: заболеваемость свинкой в Америке снизилась до 1% от того уровня, который отмечался до введения прививки. Одна доза вакцины на основе Джерил Линн приводит к сероконверсии (появлению антител к возбудителю в крови после иммунизации) в 80–100% случаев, эффективность в отношении клинического эпидемического паротита составляет 63–96%.
Штамм RIT 4385
RIT 4385 — продукт всё того же Мориса Хиллемана (всего за свою карьеру ученый разработал более 40 вакцин). Он был получен из доминантного клона штамма Джерил Линн. В сравнительном исследовании Джерил Линн и RIT 4385 показали примерно одинаковые уровни сероконверсии — 97% и 96% соответственно. У людей, получавших Джерил Линн, был выше уровень антител против возбудителя. Однако клинические исследования для сравнения препаратов не проводили [15], [19].
Штамм Ленинград-3
Попытки создать живые вакцины в 50-х годах прошлого столетия предпринимали не только американские, но и советские ученые. Первые вакцины, выращенные на куриных эмбрионах, не нашли широкого применения, так как оказались сильно реактогенными при внутрикожном введении. Успеха добились А. А. Смородинцев и Н. М. Насибов из Ленинградского института эпидемиологии и микробиологии имени Пастера. Советский вакцинный штамм репродуцировали в культуре клеток почек морских свинок, а в дальнейшем пассировали в культуре клеток эмбрионов японских перепелов. Эти технологии помогли снизить реактогенность [15], [20].
Штамм Ленинград-3 использовали в Советском Союзе для плановой вакцинации с 1980 года. Исследования показали, что у детей в возрасте 1–7 лет сероконверсия достигала 89–98%, а эффективность — 92–99%. Испытания вакцины в качестве экстренной меры профилактики во время вспышки в РФ с участием 113 967 детей в возрасте 1–12 лет показали ее 97-процентную эффективность [15].
Штамм Ленинград-Загреб
Это «потомок» штамма Ленинград-3: вирус аттенуировали в Хорватии путем адаптации в культуре фибробластов куриного эмбриона. Вакцина на основе штамма Ленинград-Загреб применяется в Хорватии и Индии, ее ввели миллионам детей. Исследования показали, что клиническая защита, которую обеспечивает препарат, практически идентична таковой для Ленинграда-3 [15], [19].
Штамм Урабе AM9 (Urabe AM9)
Живую вакцину на основе штамма Урабе АМ9 впервые лицензировали в Японии, затем во Франции, Бельгии, Италии. Ее получают в культуре клеток куриных эмбрионов или на оболочке эмбрионированного куриного яйца.
Урабе AM9 с успехом применяли на территории нескольких стран. Исследования показали, что сероконверсия у иммунизированных лиц спустя 12–20 месяцев составляет 92–100%. Ученые из Великобритании сравнили сероконверсию для штаммов Джерил Линн и Урабе AM9 в составе трехвалентных вакцин (корь, краснуха, паротит): она составила 81% и 85% соответственно. Спустя 5–6 лет в Канаде сделали то же самое, и сероконверсия составила 85% для Джерил Линн и 93% для Урабе AM9 [15], [19].
В некоторых странах от Урабе AM9 всё же отказались из-за более высокой частоты осложнений в виде менингита — 1 на 143 000 против 1 на 227 000 для Джерил Линн [19].
Вакцины на основе штаммов Джерил Линн, Урабе АМ9 и Ленинград-3 содержат более одного аттенуированного вирусного клона. Хорошо это или плохо в плане эффективности и вероятности побочных эффектов — пока не известно [15].
Штамм Рубини (Rubini)
Препарат разработали и лицензировали в 1985 году в Швейцарии. Вакцинный штамм получили пассажами в линии диплоидных клеток человека WI-38, а затем — в эмбрионированных куриных яйцах с последующей адаптацией в линии диплоидных клеток человека MRC-5. В исследованиях швейцарский штамм показал более низкие сероконверсию и эффективность по сравнению с Джерил Линн и Урабе AM9, поэтому эксперты ВОЗ не рекомендовали его для плановой вакцинации. Производитель пытался получить более мощный штамм, но затем отказался от этой идеи [15], [19].
Штамм S79
S79 — китайский продукт. Вакцину на основе S79 ввели более чем 100 млн жителей Поднебесной. Есть данные о том, что по иммуногенности этот штамм не уступает Урабе AM9, но сравнительные клинические исследования не проводились [15], [19].
MMR и ее «коллеги» по паротиту
Вакцины против эпидемического паротита бывают трех разновидностей:
- моновалентные — только против одного заболевания (эпидемического паротита);
- бивалентные — против кори и паротита;
- трехвалентные — против кори, паротита и краснухи.
Самые распространенные разновидности трехвалентных вакцин, которые применяют в разных странах мира, представлены в таблице 2.
| Название вакцины | Производитель | Штамм вируса эпидемического паротита |
|---|---|---|
| MMR II | Merck (штаб-квартира в Германии) | Джерил Линн |
| Priorix | GSK (Великобритания) | RIT 4385 |
| Trimovax | Aventis (Индия) | Урабе AM9 |
| Tresivac | Serum Institute of India (Индия) | Ленинград-Загреб |
| Triviraten | Berna Biotech (Швейцария) | Рубини |
| MMR Berna | Berna Biotech (Швейцария) | S12 Razi-strain |
В России зарегистрировано пять вакцин: моновакцина, дивакцина и три трехвалентные вакцины. Моно- и дивакцина предназначены для плановой и экстренной профилактики, обе производятся на территории России. Трехвалентные вакцины — все импортные [21], [22], и в ближайшее время только одна из них будет доступна на коммерческом рынке.
Вакцины против эпидемического паротита, зарегистрированные на территории России
- Паротитная культуральная живая сухая вакцина выпускается НПО «Микроген». Ее готовят из штамма Ленинград-3, который культивируют в первичной культуре фибробластов эмбрионов японских перепелов. Одна доза содержит не менее 20 000 ТЦД50 вируса (в тканевых цитопатогенных дозах выражают содержание вирусных частиц в живых вакцинах), до 25 мкг гентамицина сульфата. В состав вакцины входят стабилизаторы — желатин либо сорбит и желатоза ЛС-18. При плановой вакцинации первую дозу вводят в 12 месяцев, вторую — в 6 лет. При экстренной вакцинации детям старше одного года, ранее не болевшим и не привитым, вакцину нужно ввести в первые 72 часа после предположительного контакта с больным [21].
- Паротитно-коревая культуральная живая сухая вакцина производится там же и содержит тот же Ленинград-3. Штамм культивируют в первичной культуре клеток эмбрионов японских перепелов. Содержание вируса, вспомогательные вещества и график вакцинации — те же, что и у моновалентной вакцины [21].
- Трехвалентная вакцина MMR-II производится компанией Merck Sharp & Dohme в Нидерландах. В ее состав входят штаммы вирусов: эпидемического паротита — Джерил Линн, кори — Эдмонстон [4], краснухи — Wistar RA27/3. Вирус паротита культивируют в культуре клеток куриного эмбриона. В одной дозе содержится 5000 ТЦД50 вируса свинки. Вспомогательные компоненты — неомицин (около 25 мкг), сорбит, желатин. Вакцинация MMR-II проводится с возраста 12 месяцев — такие рекомендации, в частности, приводятся в Регистре лекарственных средств России и на сайте американского Управления по контролю качества медикаментов и пищевых продуктов (Food and Drug Administration, FDA) [21].
- Трехвалентная вакцина Priorix («Приорикс») — продукт британской компании GlaxoSmithKline (GSK). Он содержит штаммы вирусов: эпидемического паротита — RIT 4385, кори — Schwarz, краснухи — Wistar RA27/3. Вирусы кори и паротита раздельно культивируют в клетках куриных эмбрионов. Как и в MMR-II, в одной дозе препарата содержится 5 000 ТЦД50 вируса паротита, до 25 мкг неомицина сульфата. Вакцина Приорикс применяется для плановой вакцинации с 12 месяцев [21]. В ближайшее время в РФ поставляться не будет.
- Аттенуированная лиофилизированная вакцина против кори, паротита и краснухи —третья применяемая в России трехвалентная вакцина, производится в Институте сывороток в Индии (Serum Institute of India). В состав препарата входят следующие вирусные штаммы: паротита — Ленинград-Загреб, кори — Эдмонстон-Загреб, краснухи — Wistar RA27/3. Вирус паротита культивируют в клетках куриных эмбрионов. Доза содержит 5 000 ТЦД50 вируса паротита, не более 10 мкг неомицина, желатин, сорбитол. Первая вакцинация проводится в возрасте 12 месяцев, ревакцинация — в 6 лет. Эту вакцину не удается зарегистрировать уже несколько лет, потому в России ее пока не применяют.
Что предписывает прививочный календарь?
Эксперты ВОЗ рекомендуют проводить плановую вакцинацию против эпидемического паротита во всех странах, где есть налаженная система иммунизации. При этом эксперты отмечают, что охват иммунизацией не должен падать ниже 80%. При недостаточном охвате растет заболеваемость, и чаще начинают болеть люди старшего возраста — те, у кого, как мы помним, эпидемический паротит протекает в более тяжелой форме [15].
Для обеспечения эффективной иммунизации ВОЗ рекомендует вводить вакцину дважды. Первая прививка должна быть сделана ребенку в 12–18 месяцев, когда его перестают защищать материнские антитела. Сроки второй варьируют, но чаще всего ее делают в 6 лет, когда ребенок идет в первый класс. Минимальный промежуток между первой и второй вакцинациями должен составлять 3 месяца. Эти требования соблюдают не все страны: в некоторых из них детям делают только одну прививку. Но эксперты ВОЗ настаивают на двух дозах: как показала практика, это помогает лучше держать болезнь под контролем [15].
В России сроки введения вакцин регламентированы Приказом Министерства здравоохранения Российской Федерации от 21 марта 2014 г. № 125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям». Отечественное здравоохранение четко следует рекомендациям ВОЗ, в календаре прививок предусмотрено две плановых вакцинации против кори, краснухи и эпидемического паротита:
- Первая иммунизация — в 12 месяцев. В это же время детям из группы повышенного риска делают прививку от вирусного гепатита B.
- Вторая иммунизация — в 6 лет [23].
Прививки против паротита планово проводят до 18 лет. Если ребенок не был привит по календарю в 1 год и в 6 лет, то после 6 лет он должен получить две прививки с интервалом не менее 3 месяцев.
По эпидемическим показаниям прививают всех взрослых, если
- человек не болел;
- известно, что в детстве привит не был;
- нет документального подтверждения проведенной вакцинации;
- лабораторные исследования показывают, что иммунитета против эпидемического паротита нет [24].
Взрослые должны получить как минимум одну дозу вакцины. Прививаться в соответствии с «Календарем профилактических прививок по эпидемическим показаниям» (приложение № 2 к приказу № 125н) нужно людям, которые находятся в очагах паротита, не были привиты или не могут предоставить документа о том, что их прививали.
Вопрос безопасности
Один из аргументов противников вакцинации — многочисленные тяжелые побочные эффекты, которые якобы развиваются после прививок. Конечно же, называть иммунизацию совершенно безопасным мероприятием — значит кривить душой. Вакцины — это лекарственные препараты, а они совершенно безопасными не бывают.
Вопрос здесь в соотношении пользы и рисков. В допрививочную эру «детские» инфекции уносили множество жизней [25]. В то же время заслуживающие внимания нежелательные реакции при введении современных вакцин встречаются очень редко. В большинстве случаев возникают мягкие симптомы, которые проходят самостоятельно и не вызывают каких-либо серьезных проблем.
Так, самые частые побочные эффекты прививок от паротита — незначительный отек и небольшая болезненность в месте укола. Примерно через 2–3 недели после введения вакцины MMR у одного из 50 детей возникают легкие симптомы свинки: возле уха появляется небольшой отек, который спадает самостоятельно через пару дней. Иногда немного повышается температура тела, возникают аллергические реакции и/или симптомы, напоминающие ОРВИ [15], [21], [26].
Орхит и проблемы со слухом
В одном из исследований немецкие ученые оценили спектр осложнений после введения 5,5 млн доз вакцины от паротита в 1976–1989 годах. Было выявлено всего шесть случаев воспаления яичка, но два из них на самом деле оказались гидроцеле, а в остальных четырех симптомы исчезли через 2–3 дня [27].
В другом исследовании анализировали распространенность поствакцинальной нейросенсорной тугоухости. К тому времени в Великобритании было введено 6 млн доз вакцины MMR. Исследователи сообщили о девяти случаях нейросенсорной тугоухости. Нарушение развивалось в течение разного времени после иммунизации — от 3 недель до 14 месяцев [28]. Ни в одном случае нельзя было убедительно доказать связь патологии с вакцинацией.
Асептический менингит
Асептический менингит (воспаление мозговых оболочек) — редкое осложнение вакцинации против эпидемического паротита. По данным разных исследований, частота его варьирует от 1 на 400 000 до 1 на 500 000 прививок. Такой разброс связан с тремя моментами:
- вакцины готовят из разных штаммов;
- различаются технологии производства;
- различались подходы к оценке в разных исследованиях (например, ученые использовали разные критерии диагностики) [15].
Асептический менингит проявляется в виде лихорадки, головных болей, раздражительности, сонливости, тошноты и рвоты, фотофобии (повышенной чувствительности к свету) [29]. Первые симптомы обычно появляются через 7–30 дней после введения вакцины [15]. Ассоциированный с вакцинацией асептический менингит чаще всего протекает без осложнений, и пациенты выздоравливают без каких-либо серьезных последствий [30].
В инструкции к отечественной вакцине против паротита указано, что у большинства привитых вакцинальный процесс протекает без симптомов.
После прививки могут наблюдаться некоторые побочные реакции различной степени выраженности:
Часто (1/10 — 1/100):
С 5 по 15 сутки — небольшое кратковременное повышение температуры тела, ринит, легкое покраснение слизистой оболочки зева. Когда вакцину вводят большому количеству людей, допустимо повышение температуры до 38,5 °С не более чем в 2% случаев. Если температура превышает 38,5 °С, применяют жаропонижающие средства.
Редко (1/1000 — 1/10000):
- В первые 48 часов после вакцинации — реакции на коже: покраснение (гиперемия), небольшой отек в месте укола. Обычно эти симптомы проходят сами, без лечения.
- С 5 по 42 сутки — легкое увеличение околоушных слюнных желез. Они возвращаются в норму через 2–3 суток.
- Вялость, плохой сон, беспокойство.
Очень редко (<1/10000):
- В первые 24–48 часов у людей со склонностью к аллергии — аллергические реакции.
- Через 2–4 недели — серозный менингит, имеющий доброкачественное течение.
- Болезненность, отек в области яичек. Эти симптомы быстро проходят.
Опасны ли куриные эмбрионы для аллергиков?
Вирусы для зарубежных трехвалентных вакцин (в России будет доступна лишь ММР2, так как регистрация остальных не поддержана) культивируют в клетках куриных эмбрионов. В готовом препарате могут содержаться следовые количества яичного белка [31]. Возникает вопрос: насколько такие прививки безопасны для людей, страдающих аллергией на яичный белок? Проведенные исследования показали, что вакцины против паротита с вирусами, выращенными в клетках куриных эмбрионов, при аллергии на яйца безопасны.
Можно легко определить, допустимо ли прививать кого-то конкретного вакцинами с вирусом, выращенным на куриных эмбрионах: если человек может есть пищу, содержащую куриный белок, его смело можно прививать.
Интересно проследить, как со временем менялось отношение экспертов к вакцинам, содержащим яичные белки. Так, в 2000 году в Великобритании вышли рекомендации по иммунизации детей с аллергией на яйца. Они предписывали проводить вакцинацию MMR при легких аллергических реакциях в первичных медучреждениях, а при тяжелых — в клиниках. Спустя несколько лет Британское общество аллергологии и клинической иммунологии (British Society for Allergy & Clinical Immunology, BSACI) опубликовало новое пособие, и оно уже предписывало делать прививки в первичных медучреждениях при аллергии на яйца любой степени выраженности. В группе риска остались лишь дети с зафиксированными анафилактическими реакциями на саму вакцину [32].
Противопоказания
Если говорить о России, то противопоказания к введению моно- и дивакцины против паротита представлены в инструкциях к препаратам и включают:
- анафилактические реакции или тяжелые формы аллергических реакций на аминогликозиды (гентамицина сульфат), куриные и/или перепелиные яйца;
- первичныеиммунодефицитные состояния (ВИЧ-инфицирование противопоказанием не является), злокачественные новообразования и болезни крови;
- сильная реакция (подъем температуры тела выше 40 °С, гиперемия и/или отек более 8 см в диаметре в месте введения вакцины) или осложнение при предыдущем введении паротитной или паротитно-коревой вакцин;
- беременность и период грудного вскармливания;
- острые заболевания или обострение хронических.
В описании к российскому препарату в качестве противопоказания указана беременность и грудное вскармливание. Неэффективно делать прививку в течение 2 месяцев с момента введения человеческого иммуноглобулина.
Свинка не сдается
Эффективность прививок против эпидемического паротита не вызывает сомнений. С введением массовой иммунизации заболеваемость и смертность от осложнений резко сократились. Если вакцинированный человек всё же заболеет паротитом, инфекция будет протекать легче: в 66% случаев бессимптомно против 30–50% среди невакцинированных. Вакцина MMR существенно снижает риск развития двустороннего паротита и орхита, а также появления вируса в моче (оно свидетельствует о поражении почек) [14].
Тем не менее и в современном мире вспышки происходят — это факт. Сообщения о них периодически поступают из разных стран. Ученые пытаются разобраться, почему это происходит и как с проблемой бороться [14], [33].
Причина №1: Низкий охват вакцинацией
Показательный пример — Япония, страна, исключившая в 1993 году вакцину против паротита из стандартного графика прививок. Такое решение приняли из-за случаев асептического менингита после введения штамма Урабе АМ9. Результат не заставил себя ждать: заболеваемость эпидемическим паротитом в Стране восходящего солнца резко возросла. В других странах снижение уровня иммунизации происходит благодаря усилиям активистов антипрививочных движений. Такое объяснение вспышек эпидемического паротита было бы самым простым, но в реальности всё сложнее. Дело в том, что среди заболевших немало людей, в свое время получивших две дозы вакцины. В таблице 3 представлены данные по основным вспышкам и указана доля вакцинированных людей, которые всё же заболели.
| Год вспышки | Страна | Количество заболевших | Доля вакцинированных |
|---|---|---|---|
| 2017 | США | 5629 | |
| 2016–2017 | США | 2706 | 66% — 2 дозы, 7% — 1 доза |
| 2015–2016 | США | 317 | 16% — 3 дозы, 73% — 2 дозы, 4% — 1 доза |
| 2014 | США | 1151 | |
| 2012–2013 | Бельгия | 4061 | 69% — 2 дозы, 30% — 1 доза |
| 2009–2011 | Иерусалим | 3130 | 46,9% — 2 дозы, 28,3% — 1 доза |
| 2013 | Великобритания | 28 | 84% — 2 дозы, 8% — 1 доза |
| 2013 | Польша | 2436 | 10,3% — 2 дозы, 43,2% — 1 доза |
| 2009 | США | 1521 | 75% — 2 дозы, 13% — 1 доза |
| 2006 | Австралия | 214 | 10,7% — 2 дозы, 30,2% — 1 доза |
| 2006 | США | 6584 | 62,5% — 2 дозы, 24,8% — 1 доза |
| 2005–2006 | Чешская Республика | 5998 | 70,6% — 2 дозы, 1,1% — 1 доза |
В таблице 3 высок процент людей, получивших две дозы вакцины, но в этом нет ничего странного. Так получилось из-за того, что в странах, где проводилось исследование, проживает очень мало невакцинированных и не так много получивших лишь одну дозу вакцины, поэтому и среди заболевших их оказалось существенно меньше. Если посчитать вероятность заболеть паротитом для вакцинированного и невакцинированного человека, то во втором случае она будет существенно выше [33].
В 2017 году по сравнению с 2016-м заболеваемость паротитом в России выросла в четыре раза. Ситуация не критична, и сложно четко назвать причины такой динамики (рис. 7). Это могут быть и отказы от вакцинации, и естественные колебания уровня заболеваемости — эпидемический цикл [34].
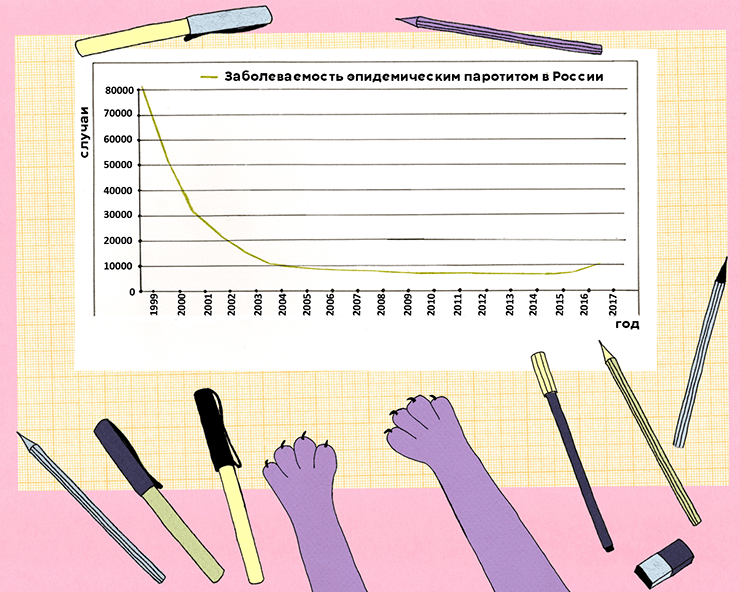
Рисунок 7. Заболеваемость эпидемическим паротитом в России в 1999–2017 гг.
Причина №2: Первичная вакцинальная недостаточность
Первичная вакцинальная недостаточность — состояние, при котором иммунитет «не срабатывает» в ответ на введение вакцины. Исследования показывают, что двукратное введение вакцины обеспечивает более надежную защиту по сравнению с однократным. Анализ вспышек в Великобритании, Канаде и Швеции показал, что болезни сильнее подвержены люди, сделавшие только одну прививку [33]. Людей, которые генетически не способны ответить на повторную вакцинацию, очень мало — не более 2–3% популяции.
Причина №3: Различия в вирусных антигенах
Было обнаружено, что вирус, вызвавший вспышки в Европе и Северной Америке, имел генотип G, отличный от генотипа A вакцинного штамма Джерил Линн. Вакцина создает перекрестный иммунитет, поэтому маловероятно, что антигенная неоднородность возбудителя играет важную роль в недавних вспышках. Однако этот фактор тоже нельзя упускать из внимания [33].
Причина №4: Вторичная вакцинальная недостаточность
После введения вакцины с годами иммунная защита против вируса паротита снижается. Об этом свидетельствуют данные некоторых исследований.
- Проанализировав вспышку 2006 года в США, ученые выяснили, что риску заражения больше всего подвержены люди, привитые 10 и более лет назад.
- Расследование вспышек во Франции и Бельгии показало, что риск заражения с каждым годом после вакцинации возрастает на 10–27%.
- Исследование 2017 года, начавшееся после вспышки в штате Айова и охватившее 20 000 человек, показало, что заболеваемость среди вакцинированных менее двух лет назад составила 1,6 на 1 000 человек, а среди привитых в течение 13 последних лет — 11,3 на 1 000 человек [35].
Для того чтобы справиться с этой ситуацией, нужно лучше изучить иммунный ответ на «дикие» и «вакцинные» вирусы и механизмы ослабления защиты с годами [33].
Несмотря на сохраняющиеся проблемы, вакцинация против эпидемического паротита доказала свою эффективность. Прививка помогает не только сэкономить неделю, проведенную с «опухшими щеками» в постели, но и сохранить здоровье, а порой и жизнь. И хотя свинка кажется не самой опасной из детских инфекций, это лишь мнимая безобидность. Профилактика эпидемического паротита — задача важная, при этом ответственность лежит не только на сильных мира сего, ученых, врачах, но и на каждом родителе.
Литература
- I. Brook. (1992). Diagnosis and Management of Parotitis. Archives of Otolaryngology - Head and Neck Surgery. 118, 469-471;
- Defendi G.L., Demirci C.S., Abuhammour W. (2019). Mumps. Medscape;
- Вирусы эпидемического паротита. «База знаний по биологии человека»;
- Корь: война с детской чумой продолжается;
- Tsoucalas G., Laios K., Karamanou M., Androutsos G. (2013). The Thasian epidemic of mumps during the 5th century BC. Infez. Med. 21, 149–150;
- Tracing the story of mumps: a timeline. (2018). Pharmaceutical Technology;
- T. E. C. Jr. (1967). Hippocrates describes mumps followed by orchitis. Pediatrics. 3;
- C. D. Johnson. (1934). AN INVESTIGATION OF THE ETIOLOGY OF MUMPS. Journal of Experimental Medicine. 59, 1-19;
- Лихтшангоф А.З. (2014). Основные этапы изучения детских инфекционных болезней. «Педиатр». 5, 116–122;
- Зверев В.В. Вакцины и вакцинация: национальное руководство. М.: «ГЭOTAР-Meдиa», 2011. — 880 с.;
- Steven Rubin, Michael Eckhaus, Linda J Rennick, Connor GG Bamford, W Paul Duprex. (2015). Molecular biology, pathogenesis and pathology of mumps virus. J. Pathol.. 235, 242-252;
- B. He, G. Y. Lin, J. E. Durbin, R. K. Durbin, R. A. Lamb. (2001). The SH Integral Membrane Protein of the Paramyxovirus Simian Virus 5 Is Required To Block Apoptosis in MDBK Cells. Journal of Virology. 75, 4068-4079;
- Hiroshi Katoh, Yuichiro Nakatsu, Toru Kubota, Masafumi Sakata, Makoto Takeda, Minoru Kidokoro. (2015). Mumps Virus Is Released from the Apical Surface of Polarized Epithelial Cells, and the Release Is Facilitated by a Rab11-Mediated Transport System. J. Virol.. 89, 12026-12034;
- Sigrid Gouma, Marion P. G. Koopmans, Rob S. van Binnendijk. (2016). Mumps virus pathogenesis: Insights and knowledge gaps. Human Vaccines & Immunotherapeutics. 12, 3110-3112;
- Вакцины против эпидемического паротита. (2007). ВОЗ;
- Mumps. (2018). Centers for Disease Control and Prevention;
- J. Stokes. (1946). IMMUNITY IN MUMPS: VI. EXPERIMENTS ON THE VACCINATION OF HUMAN BEINGS WITH FORMOLIZED MUMPS VIRUS. Journal of Experimental Medicine. 84, 407-428;
- Conniff R. (2013). A forgotten pioneer of vaccines. The New York Times;
- Hussein Y Naim. (2015). Live Attenuated Measles Mumps and Rubella Vaccines: An Over View. IJVV. 1;
- Шамсутдинова О.А. (2017). Живые аттенуированные вакцины для иммунопрофилактики. «Инфекция и иммунитет». 7, 107–116;
- Медуницын Н.В. (2003). Вакцины для профилактики эпидемического паротита в России. «Вакцинация. Новости вакцинопрофилактики». 25;
- Перечень вакцин для профилактики инфекционных заболеваний, зарегистрированных и разрешенных к применению в Российской Федерации. Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека;
- Национальный календарь прививок. (2016). «Специалисты о прививках»;
- Measles, mumps, and rubella (MMR) vaccination: what everyone should know. (2019). Centers for Disease Control and Prevention;
- Мир до и после изобретения вакцин;
- MMR vaccine side effects. (2018). NHC;
- Reinhard Fescharek, Ute Quast, Günter Maass, Werner Merkle, Sabine Schwarz. (1990). Measles-mumps vaccination in the FRG: an empirical analysis after 14 years of use. II. Tolerability and analysis of spontaneously reported side effects. Vaccine. 8, 446-456;
- B J Stewart, P U Prabhu. (1993). Reports of sensorineural deafness after measles, mumps, and rubella immunisation.. Archives of Disease in Childhood. 69, 153-154;
- Viral meningitis. (2016). Centers for Disease Control and Prevention;
- Cizman M., Mozetic M., Radescek-Rakar R., Pleterski-Rigler D., Susec-Michieli M. (1989). Aseptic meningitis after vaccination against measles and mumps. Pediatr. Infect. Dis. J. 8, 302–308;
- PRIORIX. USA, Ontario: GlaxoSmithKline Inc., 2018. — 23 p.;
- Srinivas Bandi, Colin MacDougall. (2010). MMR and egg allergy: to vaccinate or not to vaccinate?. Br J Gen Pract. 60, 693.3-694;
- R. Ramanathan, E.A. Voigt, R.B. Kennedy, G.A. Poland. (2018). Knowledge gaps persist and hinder progress in eliminating mumps. Vaccine. 36, 3721-3726;
- О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2017 году. М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2018. — 268 с.;
- Cristina V. Cardemil, Rebecca M. Dahl, Lisa James, Kathleen Wannemuehler, Howard E. Gary, et. al.. (2017). Effectiveness of a Third Dose of MMR Vaccine for Mumps Outbreak Control. N Engl J Med. 377, 947-956.







