
Болезнь потерянных связей
29 ноября 2016
Болезнь потерянных связей
- 20191
- 3
- 14
Шизофрения — это не только голоса в голове. При заболевании у пациента возникают проблемы с тем, как он излагает свои мысли и как воспринимает себя. Несмотря на такие разные проявления болезни, в их основе могут лежать одни и те же клеточные процессы.
-
Автор
-
Редакторы
Статья на конкурс «био/мол/текст»: Шизофрения — болезнь, вызывающая множество вопросов у людей, далеких от психиатрии. При разговоре о ней мы будто бы оказываемся в дремучем лесу, где невозможно понять, откуда и куда ведут тропинки: слишком много теорий патогенеза, слишком разные проявления болезни. Шизофрения — это интуитивно возникающие ассоциации: сумасшедший дом, смирительная рубашка, лечение, медикаменты. Мы попробуем пройти по темному лесу и понять, что современная нейробиология и психиатрия могут рассказать нам о шизофрении.
«Био/мол/текст»-2016
Эта работа опубликована в номинации «Свободная тема» конкурса «био/мол/текст»-2016.
Генеральным спонсором конкурса, согласно нашему краудфандингу, стал предприниматель Константин Синюшин, за что ему огромный человеческий респект!
Спонсором приза зрительских симпатий выступила фирма «Атлас».
Добавление, утрата и искажение
Шизофрения — одно из наиболее распространенных психических расстройств, главным признаком которого является утрата целостности психических процессов.
В современной медицине считается, что при шизофрении можно выделить три группы симптомов (табл. 1).
Первая группа — это продуктивная или психотическая симптоматика. В нее включают феномены психической жизни, которые возникли в ходе болезни. Типичным примером являются бредовые идеи преследования (человек считает, что он стал жертвой слежки спецслужб) или слуховые галлюцинации («голоса в голове»). Чаще всего причиной обращения к психиатру являются эти симптомы, так как они больше всего настораживают, а порой и пугают родственников.
Вторая группа (негативная симптоматика) представляет собой утрату тех или иных черт психики, присущих человеку до болезни. Обычно это эмоциональное уплощение (снижение способности переживать эмоции вплоть до безразличия), абулия (утрата желаний, сужение круга интересов) и социальная аутизация (отдаление от близких, стремление к одиночеству).
В третью группу — когнитивные симптомы — психиатры включают различные изменения в обработке информации: нарушение кратковременной памяти, внимания, процессов торможения в коре. Пациент не удерживает нить разговора, постоянно переключаясь на побочные темы. В его речи одновременно существуют противоположные рассуждения, и он не осознает этих противоречий.
| Когнитивные симптомы | Негативные симптомы | Продуктивные симптомы |
|---|---|---|
| Проблемы с концентрацией Снижение кратковременной памяти Нарушение ассоциативных связей, выделения общих значимых признаков. Непоследовательность мышления, отсутствие его цельности и слаженности | Эмоциональное обеднение Социальная аутизация Угасание желаний Ангедония (отсутствие удовлетворения) Скудная, малоэмоциональная речь | Галлюцинации («голоса в голове») Бред (патологические убеждения пациента в воздействии на него, утраты контроля над своими действиями, мыслями и ощущениями) Двигательные нарушения |
Мышление пациентов с шизофренией отличается избыточной сложностью, вычурностью и многим кажется просто оригинальным. При подробном обследовании пациента мы легко обнаружим логические ошибки в мышлении. Например, есть тест для оценки мышления, представленный во врезке ниже. Даже неподготовленный человек заметит нелепости в тексте: «Генрих IV, французский БАТРАК», «Увидавши своего ЧЕЛОВЕКА в городе». Пациент пишет «потерял на охоте свою ЛОШАДЬ», а через пару предложений мы читаем: «Король остановил своего КОНЯ». Также заметны повторы слов «ЖЕНИТЬ СВОЕГО своего сына», «Не будете ли вы добры мне ЕГО ПОКАЗАТЬ его?». Этот тест легко выявляет нарушения мышления у пациентов.
Как правило, у пациентов с шизофренией можно обнаружить симптомы из всех трех групп. Есть такие формы заболевания, при которых на протяжении всей жизни продуктивная симптоматика не появляется, а клиническая картина обусловлена только негативными симптомами и когнитивными нарушениями. Этот факт говорит о том, что шизофрения — это целое множество разных форм болезни. В психиатрии существует отдельное понятие «расстройства шизофренического спектра». В этом многообразии есть шизофрения с бредом и галлюцинациями (параноидная шизофрения). Спектр вобрал в себя и простую шизофрению с преобладающей негативной и когнитивной симптоматикой. Там находится также шизотипическое расстройство (вялотекущая шизофрения в советской и российской психиатрии), где мы не увидим ярко очерченной продуктивной симптоматики, но зато клиническую картину будут определять негативные и выраженные когнитивные симптомы. На самом краю спектра среди мягких форм болезни находится шизоидное расстройство личности, в основе которого лежит социальная и эмоциональная отчужденность человека от мира. Последний диагноз отличается от шизофрении и шизотипического расстройства тем, что это стабильное, без склонности к прогрессированию, состояние.
В тихом омуте когнитивных симптомов
Врачи-психиатры знают, что часто у пациента с шизофренией в роду есть верифицированные пациенты с таким же диагнозом или «странные» родственники, в описании которых доктор легко узнает психическое расстройство шизофренического спектра. Классические методы исследования наследственности, например, близнецовый метод, указывают на то, что в развитие шизофрении большой вклад вносят гены [1]. В настоящее время известно 108 участков нашей ДНК, где могут находиться гены, ответственные за развитие шизофрении (рис. 1) [2]. Это говорит о том, что нет одного определенного гена шизофрении, и речь идет о полигенной природе наследования, вероятнее всего, сочетающейся с накоплением мутаций из поколения в поколение.
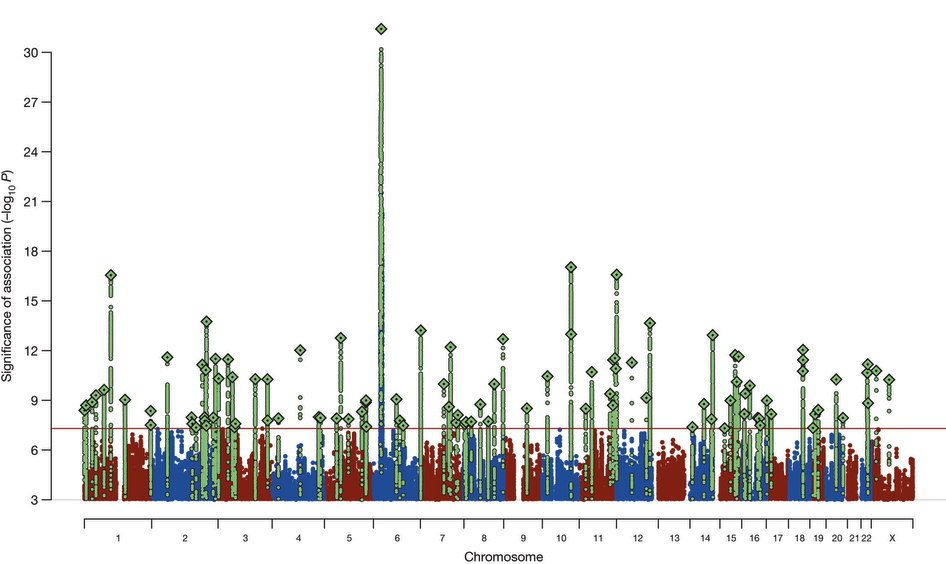
Рисунок 1. Массив генетических мутаций, связанных с повышенным риском шизофрении. Всего выделено 108 «шизофренических» локусов, но больше всего выделяется локус на 6-й хромосоме.
Итак, шизофрения имеет генетический компонент в своем патогенезе. В случае этой болезни человек не рождается с развернутой клинической картиной психического расстройства. Оно формируется исподволь, постепенно изменяя психику человека. Чтобы проследить за развитием симптомов у пациента с шизофренией, мы можем использовать два способа. Первый способ: на машине времени перенестись в прошлое и обследовать пациента за несколько лет до появления продуктивных симптомов. Второй способ: набрать группу пациентов с высоким риском развития шизофрении и длительно наблюдать за ними, выявляя ранние симптомы заболевания. Увы, первый способ нам недоступен, поэтому приходится использовать второй.
В современной психиатрии существует понятие «синдром риска первого психоза» (psychosis risk syndrome) (см. врезку). Это состояние психики, которое предшествует развитию полноценного приступа шизофрении. Оно формировалось на основе ретроспективных исследований жизни пациентов с шизофренией. Выяснилось, что определенные симптомы отмечались у многих пациентов за несколько месяцев и лет до дебюта заболевания. Эти признаки и легли в основу синдрома риска первого психоза.
Особую роль в этом синдроме играют когнитивные симптомы. В исследовании 2012 года было показано, что пациенты с синдромом риска психоза, демонстрирующие более выраженные когнитивные нарушения, с большей вероятностью в дальнейшем перенесут психотический эпизод [3]. Кроме того когнитивные нарушения отмечаются и у родственников пациентов с шизофренией, которые не демонстрируют психотических и негативных симптомов [4]. Сами когнитивные симптомы многими исследователями связываются с нарушением контролирующей функции лобной коры [5]. Кроме нейропсихологических тестов, в наблюдении за пациентами с высоким риском развития психоза используются методы нейровизуализации. В ходе длительного наблюдения за была обнаружена интересная особенность. Пациенты, у которых за время наблюдения развивался психоз, демонстрировали более высокую скорость потери серого вещества в лобных долях и ускоренное расширение третьего желудочка [6].
Таким образом, шизофрения — это не заболевание, которое берется непонятно откуда. Можно утверждать, что первым продуктивным симптомам предшествует продромальный период различной продолжительности, в ходе которого отмечаются заметные когнитивные нарушения и изменения в структуре головного мозга. Кроме того, когнитивные симптомы есть у родственников тех, кто заболеет шизофренией. Родственные связи подразумевают общность генетической информации. Исходя из этого, шизофрению можно рассматривать как болезнь, которая клинически начинается не с бреда и галлюцинаций, а с изменений в когнитивных процессах. Биологическим субстратом болезни при этом является постепенная трансформация структуры мозга, обусловленная генетической предрасположенностью.
Связь потеряна
Важно понять, какой процесс лежит в основе изменения структуры мозга при шизофрении. Накопилось большое количество доказательств того, что в патогенезе различных ее форм значимую роль играет неправильное развитие головного мозга, в частности, нарушение процессов дифференцировки нейронов в эмбриональном периоде развития и прунинга. Прунинг — процесс избавления нейронов от ненужных, избыточных связей с другими нейронами во время развития головного мозга, начинающийся после рождения и заканчивающийся в молодости.
Выделяют ряд факторов, воздействие которых в период беременности увеличивает у ребенка риск возникновения шизофрении. Инфекции, перенесенные матерью в этот период, высокий уровень интерлейкинов в ее крови, плохое питание, стресс могут влиять на закладку и развитие нейронов головного мозга нового человека [7]. Сочетание нарушенной закладки нейронов и определенных генетических вариантов нарушает нормальное течение прунинга. О влиянии патологического прунинга при шизофрении говорит недавнее исследование, опубликованное в журнале Nature [8]. Группа ученых после 5-летней работы с данными 65 000 человек обнаружила, что риск шизофрении зависит от активности компонента системы комплемента C4 (рис. 2). Чем выше активность определенного варианта этого белка, вовлеченного в прунинг, тем выше риск шизофрении. У большинства пациентов первые психотические симптомы возникают в позднем юношеском или раннем молодом возрасте — периоде завершения активного прунинга. Более ранние дебюты заболевания, вероятнее всего, связаны с грубым нарушением закладки нервной ткани или более тяжелым генетическим бэкграундом пациента (например, если его родители страдают шизофренией). До дебюта у пациента отмечаются когнитивные симптомы, входящие в продромальную стадию заболевания (рис. 3).
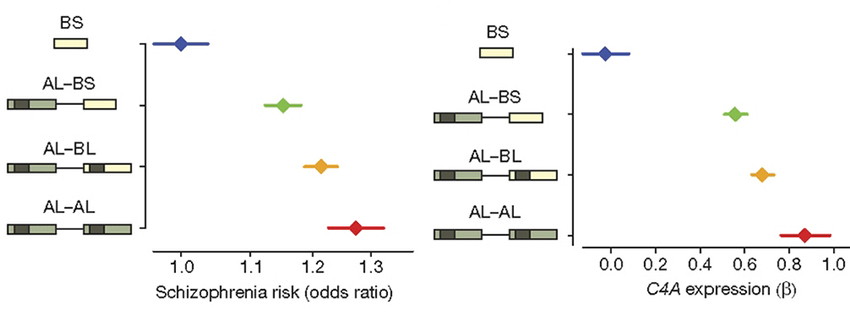
Рисунок 2. Связь компонента комплемента C4 и риска шизофрении. Чем выше уровень экспрессии формы белка C4A, тем больше риск заболеть этим психическим расстройством.
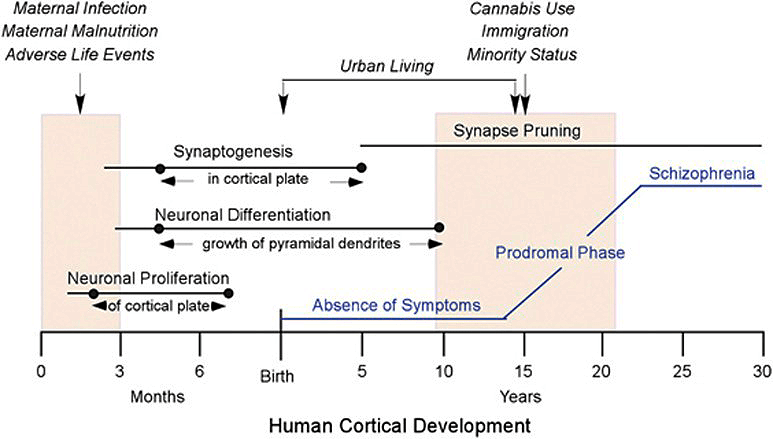
Рисунок 3. Реализация взаимодействия между различными факторами риска шизофрении. Все начинается во внутриутробном периоде развития, когда на формирующийся мозг воздействуют различные вредности (инфекции, плохое питание, стрессовые ситуации). Это приводит к нарушению закладки нейронов. После рождения у пациента существуют нечеткие симптомы (преимущественно когнитивные и негативные), которые усиливаются в период активного прунинга, а также при стрессовых событиях жизни и, например, при употреблении марихуаны. Начинается продром болезни, который выливается в психоз, с которым пациент и попадает в поле зрения психиатров.
Вероятно, когнитивные симптомы представляют собой последствия того, что из-за нарушений закладки нейронов и прунинга между нервными клетками не образуются связи, нормально обеспечивающие функции мозга. Связи есть, но они дисфункциональны. Нервные сигналы передаются и обрабатываются с искажениями. Нарушается формирование логических цепочек, стройность мышления, что мы и наблюдаем в качестве когнитивных симптомов шизофрении в продромальном периоде. Кроме того, когнитивные симптомы остаются в периоды болезни, когда бред и галлюцинации купированы приемом препаратов, что еще раз указывает на их первичность в развитии шизофрении. Когнитивные и негативные симптомы являются сложными для лечения, и именно они чаще всего приводят к потере трудоспособности и самостоятельного проживания у пациентов с шизофренией.
Мозг теряет контроль
Проблемы с закладкой нейронов и нарушением прунинга — это очень общие слова для того, что происходит с мозгом при шизофрении. Вероятнее всего, картина развития болезни выглядит следующим образом.
У будущего пациента с психозом в детстве существуют проблемы с нейронами в виде дефекта их развития. Эти дефекты не очень грубы, но приводят к формированию когнитивных, а возможно, и негативных симптомов в мягкой форме. По мере функционального созревания мозга существующие симптомы усугубляются из-за нарушения процесса прунинга. Утяжеляется когнитивный дефицит; нарастает негативная симптоматика в виде стремления к одиночеству и эмоционального уплощения. Пока все это касается преимущественно фронтальной коры, где трудятся глутаматные нейроны [9]. Нельзя исключать того, что когнитивные симптомы вызываются и нарушениями в передаче сигналов на уровне других отделов коры. Неправильный прунинг может нарушать способность других участков коры к правильному распознаванию и обработке сигналов.
Вернемся к лобной коре. Существуют глутаматные пути, ведущие из лобной доли в вентральную область покрышки (ventral tegmental area, VTA) и регулирующие ее активность. Проблемы в лобной коре начинают влиять и на VTA. Снижение глутаматного воздействия на эту область уменьшает тормозящее действие ГАМКергических нейронов на стриатум, что вызывает увеличение уровня дофамина в мезолимбическом пути головного мозга. В то же время снижается уровень дофамина в мезокортикальном пути (рис. 4) [10]. Увеличение уровня дофамина в мезолимбическом пути вызывает продуктивные симптомы (бред, галлюцинации), но также может приводить к утяжелению когнитивных искажений за счет усиления способности мозга находить паттерны в поступающей извне информации [11]. Наш мозг склонен всюду искать совпадения и сходства; мы стремимся выделить разнообразные паттерны в окружающем нас потоке информации [12]. В норме распознавание паттернов проходит гладко: мы выделяем главные признаки в окружающей действительности, выстраиваем стройные логические связи. Шизофренический мозг в продромальной стадии демонстрирует нахождение неправильных паттернов, происходит искажение обработки информации, а в стадии психоза выявление паттернов становится в корне неправильным. Это проявляется в виде галлюцинаций и бредовых идей. Когнитивные симптомы в периоде психоза утяжеляются. Негативная симптоматика обусловлена снижением уровня дофамина в мезокортикальном пути и нарушением глутаматной передачи в лобной доле, что в целом изменяет работу «эмоциональных» отделов нашей коры. В дополнение к этому нарушения закладки нейронов и неправильно прошедший прунинг могут нарушать связь различных отделов мозга между собой. Например, измененное взаимодействие лобных и височных долей приводит к тому, что человек перестает воспринимать свои мысли и действия как свои собственные [10]. У него складывается ощущение, что мысли ему кто-то вкладывает в голову, а действиями управляют посторонние лица. В психиатрии подобное состояние называется синдромом Кандинского-Клерамбо.
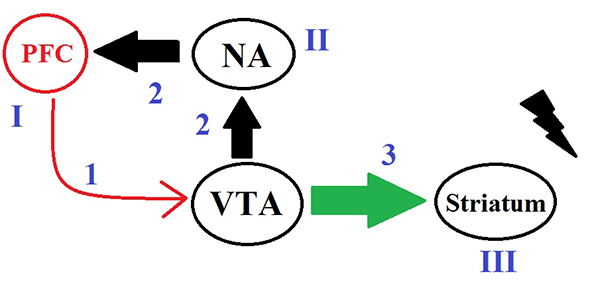
Рисунок 4. Схема постепенного развития когнитивных, негативных и продуктивных симптомов шизофрении. Первичным является процесс нарушения связей между глутаматными нейронами в префронтальной коре (PFC) — I. Так формируются когнитивные симптомы, существующие до манифестации психоза. Ослабление коркового влияния (1) на вентральную область покрышки (VTA) приводит к уменьшению дофаминового сигнала (2) через прилежащее ядро (NA) в префронтальную кору (PFC) — II. На этом этапе возникают негативные симптомы шизофрении. Ослабление влияния на вентральную область покрышки растормаживает (3) дофаминовую систему стриатума (Striatum) — III. Это провоцирует возникновение психоза (галлюцинаторных переживаний и бредовых идей).
рисунок автора статьи
Шизофрения может начаться раньше возраста окончания прунинга (детская шизофрения), и тогда она связана с более выраженными негативными и когнитивными симптомами. Образуется более тяжелый дефект эмоциональной и волевой сферы; у пациента больше выражена дезорганизация мышления. Также есть более поздние формы с дебютом заболевания в 30 лет и старше. Эти индивидуальные варианты, скорее всего, объясняются разной тяжестью мутаций в ДНК пациента. У шизофрении есть разные типы течения. Болезнь может существовать постоянно в течение жизни, может возникать приступами, оставляя негативные симптомы на одном уровне или приводя их к прогрессированию. Эти различия, вероятнее всего, связаны с различными генетическими вариантами болезни.
Лечение шизофрении становится все более успешным. В донейролептическую эпоху пациентов с шизофренией лечили электросудорожной терапией и инсулиновыми шоками. До появления этих способов пациенты оставались без лечения в привычном для нас понимании этого слова, и относительно быстро их состояние становилось плачевным: бред и галлюцинации приобретали фантастический характер, а мышление становилось все более дезорганизованным до потери хоть какой-нибудь связности. Негативные и когнитивные симптомы приобретали крайнюю степень выраженности.
Основным классом препаратов, используемых для терапии шизофрении в настоящее время являются нейролептики (антипсихотики). Антипсихотики ранних поколений (галоперидол, аминазин) хорошо справляются с продуктивными симптомами, но на негативные и когнитивные симптомы действуют мало. Это связано с преимущественным воздействием препаратов на дофаминовые рецепторы в мозге человека [13]. Более современные препараты (кветиапин, рисперидон) влияют на дофаминовые и другие (серотониновые, гистаминовые, адренергические) рецепторы ЦНС, и при этом они лучше справляются с когнитивными и негативными симптомами шизофрении, чем «старые» нейролептики. Возможно, с исследованием патогенеза шизофрении на клеточном уровне врачи получат такой препарат, который позволит не только контролировать симптомы, но и излечить человека полностью, вернуть ему его жизнь, восстановить все потерянные связи.
Литература
- Sullivan P.F., Kendler K.S., Neale M.C. (2003). Schizophrenia as a complex trait: evidence from a meta-analysis of twin studies. Arch. Gen. Psychiatry. 60, 1187–1192;
- Ripke S., Neale B.M., Corvin A., Walters J.T., Farh K.H., Holmans P.A. et al. (2014). Biological insights from 108 schizophrenia-associated genetic loci. Nature. 511, 421–427;
- Giuliano A.J., Li H., Mesholam-Gately R.I., Sorenson S.M., Woodberry K.A., Seidman L.J. (2012). Neurocognition in the psychosis risk syndrome: a quantitative and qualitative review. Curr. Pharm. Des. 18, 399–415;
- Cannon T.D., Bearden C.E., Hollister J.M., Rosso I.M., Sanchez L.E., Hadley T. (2000). Childhood cognitive functioning in schizophrenia patients and their unaffected siblings: a prospective cohort study. Schizophr Bull. 26, 379–393;
- Lesh T.A., Niendam T.A., Minzenberg M.J., Carter C.S. (2011). Cognitive control deficits in schizophrenia: mechanisms and meaning. Neuropsychopharmacology. 36, 316–338;
- Cannon T.D., Chung Y., He G., Sun D., Jacobson A., van Erp T.G. et al. (2015). Progressive reduction in cortical thickness as psychosis develops: a multisite longitudinal neuroimaging study of youth at elevated clinical risk. Biol. Psychiatry. 77, 147–157;
- Selemon L.D. and Zecevic N. (2015). Schizophrenia: a tale of two critical periods for prefrontal cortical development. Transl. Psychiatry. 5, e623;
- Sekar A., Bialas A.R., de Rivera H., Davis A., Hammond T.R., Kamitaki N. et al. (2016). Schizophrenia risk from complex variation of complement component 4. Nature. 530, 177–183;
- Очень нервное возбуждение;
- Stephan K.E., Friston K.J., Frith C.D. (2009). Dysconnection in schizophrenia: from abnormal synaptic plasticity to failures of self-monitoring. Schizophr. Bull. 35, 509–527;
- Krummenacher P., Mohr C., Haker H., Brugger P. (2010). Dopamine, paranormal belief, and the detection of meaningful stimuli. J. Cogn. Neurosci. 22, 1670–1681;
- Шермер М. Тайны мозга. Почему мы во все верим. М.: Эксмо, 2015. — 560 с.;
- Дофаминовые болезни.






