
Вакцинация перед школой: гайд для родителей
10 августа 2020
Вакцинация перед школой: гайд для родителей
- 6323
- 1
- 2
Когда ребенок идет в школу, его там ждет не только увлекательный мир знаний, но и невидимые опасности — возбудители инфекций. Защититься от них помогает своевременная вакцинация. Рисунок в оригинальном разрешении.
иллюстрация Ирины Ефремовой
-
Автор
-
Иллюстратор
Российский Национальный календарь профилактических прививок предусматривает вакцинацию против двенадцати инфекций. Большинство прививок нужно сделать до того, как ребенок пойдет в детский сад и школу. В этой статье спецпроекта «Вакцинация» мы расскажем, как правильно вакцинировать детей, какие прививки необходимо успеть сделать до школы и какие из необязательных вакцин стоит рассмотреть дополнительно. В статье доступна для скачивания удобная таблица — график вакцинации детей от рождения до совершеннолетия.
Вакцинация

Генеральный партнер спецпроекта — Zimin Foundation.

Партнер публикации этой статьи — «Санофи Пастер», подразделение биофармацевтической компании «Санофи».
Изобретение вакцин кардинально изменило жизнь человечества. Многие болезни, уносившие тысячи, а то и миллионы жизней ежегодно, теперь практически не встречаются. В этом спецпроекте мы не только рассказываем об истории возникновения вакцин, общих принципах их разработки и роли вакцинопрофилактики в современном здравоохранении (этому посвящены первые три статьи), но и подробно говорим о каждой вакцине, включенной в Национальный календарь прививок, а также вакцинах против гриппа и вируса папилломы человека. Вы узнаете о том, что собой представляет каждый из возбудителей болезней, какие существуют варианты вакцин и чем они различаются между собой, затронем тему поствакцинальных осложнений и эффективности вакцин.
Для соблюдения объективности мы пригласили стать кураторами спецпроекта Александра Соломоновича Апта — доктора биологических наук, профессора МГУ, заведующего лабораторией иммуногенетики Института туберкулеза (Москва), — Сусанну Михайловну Харит — доктора медицинских наук, профессора, руководителя отдела профилактики НИИ детских инфекций (Санкт-Петербург), — а также Сергея Александровича Бутрия — педиатра, автора блога «Заметки детского врача».
В первой половине 2019 года человечество установило печальный рекорд: в мире резко подскочила заболеваемость корью. Число заболевших за полгода оказалось в несколько раз больше, чем за каждый предыдущий год последнего десятилетия (364 808 против 129 329 случаев за 2018 год) [1]. Все чаще стали появляться сообщения о случаях коревых энцефалитов и пневмоний. Были и смертельные исходы. Эксперты тщательно расследовали ситуацию и пришли к выводу, что главная причина — снижение охвата вакцинацией.
Корь — очень заразная болезнь. Для того чтобы остановить ее распространение, нужно привить не менее 95% детей; однако в 2019 году это покрытие составило лишь 69% [1]. К концу года ситуацию удалось взять под контроль, но эти вспышки стали очередным напоминанием о том, что бывает, если забыть о прививках.
Вакцинам от кори в нашем спецпроекте посвящена отдельная статья: «Корь: война с детской чумой продолжается» [2]. В ней можно найти компьютерную визуализацию распространения инфекции в Нью-Йорке в зависимости от охвата вакцинами (80% и 95%), разработанную в лаборатории динамики общественного здоровья Университета Питтсбурга. — Ред.
В целом охват детей вакцинацией против кори и других контролируемых инфекций в современном мире высок (рис. 1), но, к сожалению, иногда происходят и «проколы». Случаи завоза инфекций в регионы даже с высоким уровнем иммунизации пока не редкость, и важно уметь предотвращать их. Эта ответственность лежит не только на врачах и руководствах стран, но и на родителях.
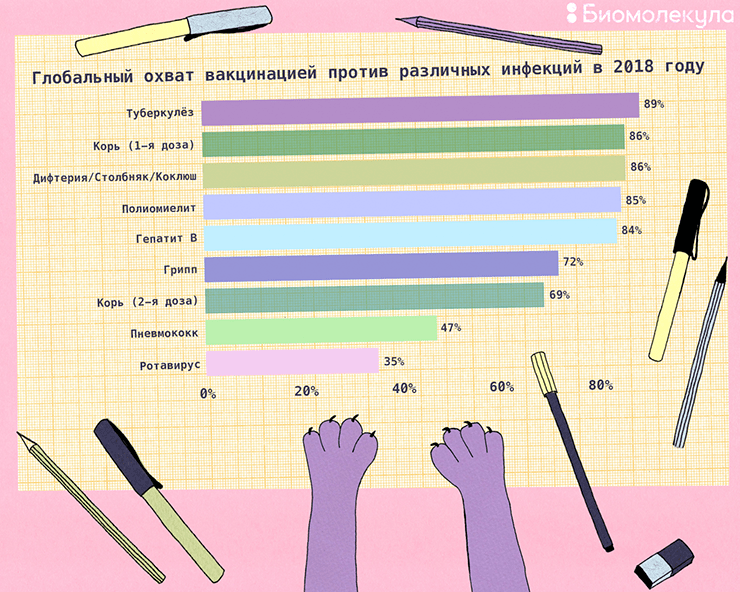
Рисунок 1. Глобальный охват вакцинацией против различных инфекций в 2018 году. Показатели растут из года в год, и системы здравоохранения стран всего мира продолжают работать над их повышением.
иллюстрация Ирины Ефремовой по Global vaccination coverage, World, 2018
Можно долго рассуждать о личной гигиене, здоровом образе жизни, полноценном питании и витаминах, но самым эффективным способом предотвратить распространение так называемых детских инфекций была и остается вакцинация (рис. 2). Любой родитель, стремящийся защитить своего ребенка, должен знать о необходимых вакцинах, графике их введения и вовремя приводить ребенка в прививочный кабинет.
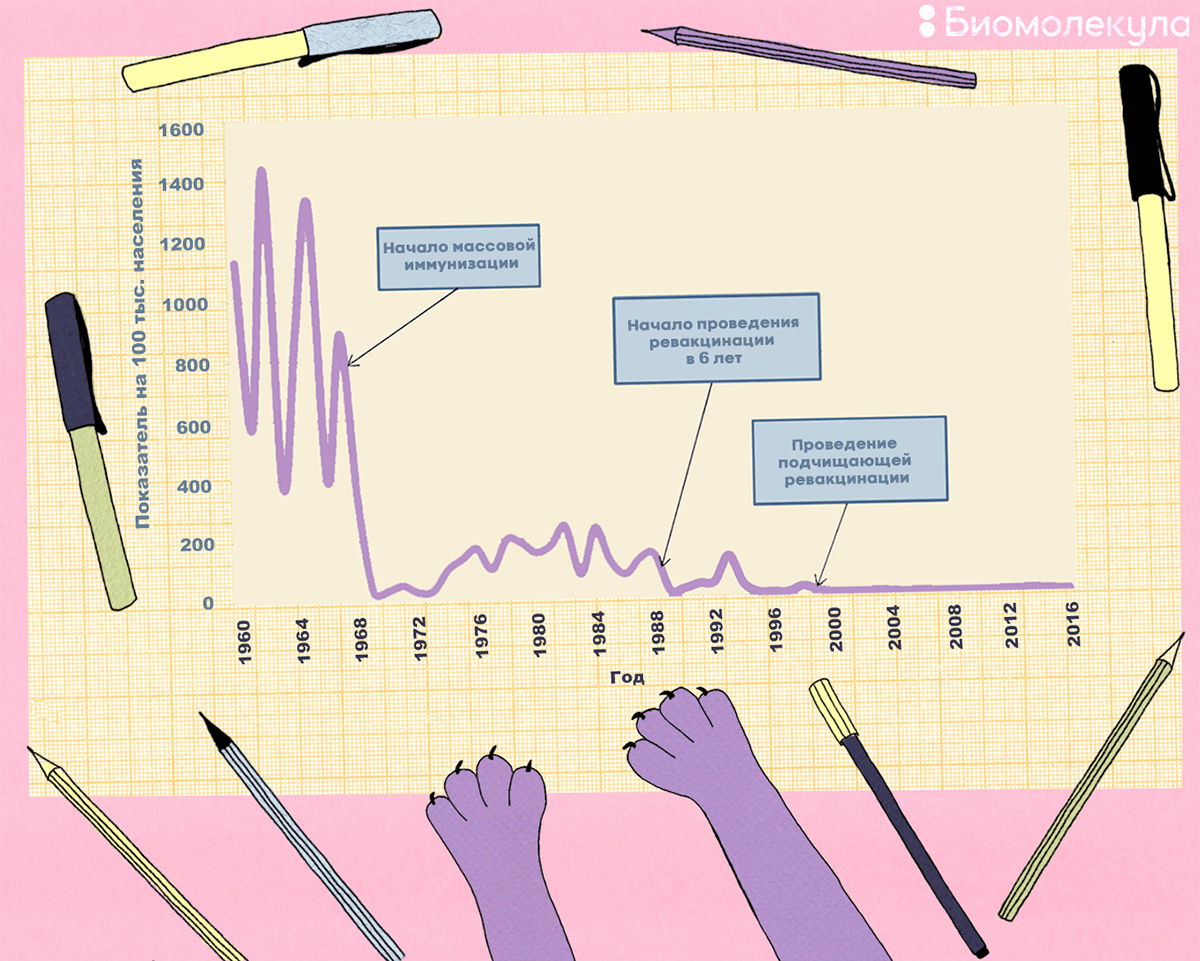
Рисунок 2. Наглядно о результатах вакцинации. График заболеваемости корью в России на фоне введения массовой иммунизации. На графике видно, как после введения массовой вакцинации заболеваемость резко пошла вниз, но вспышки прекратились только после введения ревакцинаций.
А защищаться есть от чего. Даже такие «легкие» инфекции, как ветряная оспа, иногда приводят к очень серьезным последствиям — энцефалитам, пневмониям.
Конечно, осложнения встречаются далеко не у всех заболевших. Но даже самые ничтожные риски недопустимы, когда речь идет о детских жизнях. Ведь существует эффективный способ защиты — вакцины.

Публикация выходит на «Биомолекуле» при поддержке «Санофи Пастер», подразделения группы компаний «Санофи». «Санофи» — глобальная биофармацевтическая компания, миссия которой — оказывать поддержку тем, кто сталкивается с различными проблемами со здоровьем. С помощью своих вакцин «Санофи» стремится защищать людей от болезней, а выпускаемые компанией препараты помогают облегчить течение многих заболеваний и повысить качество жизни как пациентов с редкими, так и распространенными хроническими заболеваниями. Сайт privivka.ru максимально простым языком расскажет вам о прививках и вакцинации.
Прививки по календарю
В Национальном календаре профилактических прививок перечислены все вакцинации и ревакцинации, обязательные для детей в России, и указано, когда их нужно делать (табл. 1).
В первые два года жизни ребенка вакцинируют очень активно. Вопреки распространенному заблуждению, никакой «чрезмерной нагрузки» на иммунитет при этом не возникает [3]. На самом деле, если бы в прививочный календарь внесли еще больше вакцин, ничего страшного от этого не случилось бы. Ежедневно с пищей и вдыхаемым воздухом в организм ребенка попадают сотни антигенов, и иммунная система реагирует на них — это ее естественная функция. Даже во время банальной простуды, которой дети в среднем болеют 4–6 раз в год, иммунитету приходится реагировать на большее количество антигенов, чем содержится во всех вакцинах.
Не стоит бояться и комбинированных вакцин. Они не «перегружают» иммунную систему и хороши тем, что позволяют сократить число визитов в клинику и количество инъекций, которые вызывают у детей стресс. Кроме того, благодаря препаратам сразу против нескольких инфекций гораздо проще соблюсти график вакцинации.
| Название инфекции | Описание | Сроки вакцинации |
|---|---|---|
| Корь | Пути заражения: воздушно-капельный [4] Заболеваемость в России: 2538 случаев * Возможные осложнения:
|
|
| Краснуха | Пути заражения: воздушно-капельный, внутриутробный, возможен парентеральный (через кровь) [4] Заболеваемость в России: 5 случаев * Возможные осложнения: встречаются редко, обычно у детей старшего возраста и взрослых:
|
|
| Полиомиелит | Пути заражения: фекально-оральный (водный, пищевой, контактно-бытовой), воздушно-капельный (в первые дни болезни и в начале носительства) [4] Заболеваемость в России: 0 случаев * Возможные осложнения:
|
|
| Столбняк | Пути заражения: проникновение спор возбудителя с почвой и инородными телами в ткани организма во время ранений, у новорожденных — через пупочную ранку [4] Заболеваемость в России: 11–13 случаев в год за последние годы Возможные осложнения:
|
|
| Эпидемический паротит | Пути заражения: воздушно-капельный [4] Заболеваемость в России: 2036 случаев * Вероятность осложнений:
|
|
| Коклюш ** | Пути заражения: воздушно-капельный Заболеваемость в России: 14 407 случаев за 2019 г. (выше среднемноголетних показателей в 2,5 раза) * Возможные осложнения:
|
|
| Дифтерия | Пути заражения: воздушно-капельный, иногда контактно-бытовой, редко — алиментарный (с пищей — через молоко) [4] Заболеваемость в России: 5 случаев в 2019 году * Возможные осложнения:
|
|
| Пневмококковая инфекция | Пути заражения: воздушно-капельный, иногда контактный [4] Заболеваемость: пневмококк вызывает около 80% всех пневмоний [14] Возможные осложнения:
|
|
| Грипп | Пути заражения: воздушно-капельный, небольшую роль играет воздушно-пылевой тип [4] Заболеваемость в России: 38 838 случаев, в 2019 г – 166 летальных случаев, из них 15 у детей * Возможные осложнения:
|
С 6 месяцев жизни ежегодно |
| Вирусный гепатит B | Пути заражения: парентеральный (через кровь), половой, возможен контактно-бытовой (при повреждении кожи, слизистых оболочек, загрязнении предметов кровью), вертикальный (во время беременности — через плаценту, во время родов — через кровь) [4] Заболеваемость в России: 993 случая * Возможные осложнения: риск перехода в хроническую форму:
Смертность: в развитых странах примерно 0,5 на 100 000 населения [19] |
|
| Туберкулез | Пути заражения: воздушно-капельный Заболеваемость в России: 61 544 случаев впервые выявленного заболевания, активной формы * Возможные осложнения: могут развиваться тяжелые поражения легких и других внутренних органов, способные привести к инвалидности и смерти Смертность: зависит от формы заболевания и своевременного лечения. При диссеминированном туберкулезе и туберкулезном менингите 25% больных погибают [20]. |
|
| Гемофильная инфекция | Пути заражения: воздушно-капельный, возможен контактный Возможные осложнения:
|
Прививают только детей из групп повышенного риска:
|
| * Статистика заболеваемости приведена по последним данным Роспотребнадзора за 2018 год (и за 2019 год, где это указано). ** Союз педиатров России также рекомендует проводить ревакцинации против коклюша в 6–7 и 14 лет. В Национальном календаре профилактических прививок этих ревакцинаций нет. |
||
В других статьях нашего спецпроекта можно подробнее прочитать о каждой из этих болезней: кори [2], эпидемическом паротите [21], столбняке [22], коклюше [23], краснухе [24], полиомиелите [25] и гепатите В [26], — и связанных с ними осложнениях, а также о вакцинах против них. — Ред.
Вакцины из российского прививочного календаря защищают от двенадцати разных инфекций. Это не предел: на самом деле защитный потенциал вакцинации шире. Есть некоторые прививки, не включенные (по крайней мере, пока) в российский календарь, которые сделать все равно стóит.
В календаре нет, но лучше сделать
Медицина развивается, и законодательство не всегда поспевает за ее прогрессом. Современные вакцины могут защитить от куда большего количества инфекций, чем те, что представлены в прививочном календаре. Опираясь на современные научные данные и прививочные календари других стран, врачи из Союза педиатров России составили идеальный график прививок. На него могут ориентироваться родители, которые хотят обеспечить своим детям максимальную защиту. В расширенный график, помимо привычных, входят прививки против ротавирусной инфекции, менингококка, ветряной оспы, вирусного гепатита А, клещевого энцефалита и вируса папилломы человека (табл. 2).
| Название инфекции | Описание | Сроки иммунизации по «идеальному графику прививок» |
|---|---|---|
| Ротавирусная инфекция | Пути заражения: фекально-оральный (контактно-бытовой, через зараженную воду, молоко). [4] Заболеваемость в России: 2500 случаев на 100 тысяч детей до 2 лет * Возможные осложнения:
|
Три вакцинации до возраста 8 месяцев |
| Менингококковая инфекция | Пути заражения: воздушно-капельный [4] Заболеваемость в России: 1027 случаев в 2018 году, в 2019 году летальность от генерализованных форм составила 21% * Возможные осложнения: в большинстве случаев болезнь протекает в виде бессимптомного носительства или назофарингита. У некоторых людей развиваются более опасные генерализованные формы: менингококкемия, менингококковый менингит, артриты, иридоциклиты, пневмонии, эндокардиты. У 20% пациентов, перенесших менингококковую инфекцию, развиваются тяжелые последствия, снижающие качество жизни: потеря слуха и зрения, задержка умственного и физического развития, ампутация конечностей. Самой уязвимой группой являются дети. Смертность: от менингококковой инфекции умирает каждый пятый заболевший. Показатели смертности при генерализованной форме составляют 5–10% (если не проводить лечение в специализированном стационаре — до 25%); среди детей младше года и пожилых людей старше 60 лет — до 20–30%. [4] |
|
| Ветряная оспа | Пути заражения: воздушно-капельный, иногда вертикальный (через плаценту от беременной женщины плоду) Заболеваемость в России: 837 829 случаев в 2018 году, в 2019 году — 5 летальных случаев, из них 4 — у детей * Возможные осложнения: считается, что переболеть «ветрянкой» в детстве — обычное явление, и в этом нет ничего страшного. Но иногда развиваются серьезные осложнения: присоединение бактериальной инфекции, пневмония, энцефалит, серозный менингит, миелит, полирадикулоневрит. Смертность: раньше смертность среди заболевших составляла 1 на 60 тысяч случаев. С 1996 года она снизилась на 88% благодаря улучшению медицинской помощи [4], [28] |
|
| Вирусный гепатит A | Пути заражения: фекально-оральный (контактно-бытовой, через зараженную воду, пищу) [4] Заболеваемость в России: 4165 случаев * Возможные осложнения: зачастую инфекция протекает легко, но встречаются тяжелые формы вплоть до печеночной недостаточности, комы и смертельного исхода. У некоторых людей период выздоровления растягивается на несколько месяцев, происходят обострения, рецидивы [4] |
|
| Клещевой вирусный энцефалит | Пути заражения: заразиться этим вирусным заболеванием можно после укуса иксодового клеща. В 2018 году, по данным Роспотребнадзора, зарегистрировано 521 107 укусов людей клещом, из них 117 858 у детей. Клещевым вирусным энцефалитом болеют не только люди, но и дикие, сельскохозяйственные животные. За счет того, что у вируса много резервуаров, он распространен очень широко. Вероятность заразиться особенно высока у людей, которые живут в сельской местности, часто выезжают на природу. Пик активности клещей приходится на весну и лето. Заболеваемость в России: 1721 случай * Возможные осложнения: заболевание может протекать в разных формах. У непривитых людей по сравнению с привитыми в 4 раза чаще встречаются тяжелые, паралитические формы, выше летальность [4] |
С 12 месяцев детям из группы повышенного риска 3 дозы вакцины. Каждые 3 года проводят ревакцинацию. |
| Папилломавирусная инфекция | Пути заражения: основной — половой Заболеваемость в России: ВПЧ широко распространены, большинство людей заражаются с началом половой жизни Возможные осложнения: существует много типов вирусов папилломы человека (ВПЧ). Наиболее опасны ВПЧ-16 и ВПЧ-18, так как они вызывают рак шейки матки (одну из самых распространенных злокачественных опухолей у женщин) и некоторые другие онкологические заболевания. Эффективных методов лечения папилломавирусной инфекции не существует, единственный способ защититься — прививка. Ее делают подросткам; это особенно важно для девочек, но рекомендуется также прививать и мальчиков. Желательно провести вакцинацию до начала половой жизни: после заражения вакцина уже бессильна [4] |
Прививать можно с возраста 9 лет. Вводят три дозы вакцины по схеме 0–2–6 месяцев или 0–1–2 месяца. |
| Коклюш (ревакцинации после 18 месяцев) | Ревакцинации против коклюша после 18 месяцев не предусмотрены в Национальном календаре профилактических прививок, но они проводятся в ряде западных стран и рекомендованы Союзом педиатров России. Дополнительные дозы вакцины в этих возрастных группах помогают усилить иммунитет против коклюша и снизить риск заражения. |
|
| * Статистика заболеваемости приведена по последним данным Роспотребнадзора за 2018 год (и за 2019 год, где это указано). | ||
В Москве действует региональный календарь профилактических прививок, который, помимо Национального календаря, учитывает рекомендации Союза педиатров России и зарубежный опыт. В него включены вакцинации против ротавирусной и менингококковой инфекций, вирусного гепатита A, ветряной оспы, ВПЧ, а также ревакцинация против коклюша в возрасте 6–7 лет.
На основе расширенного календаря вакцинации, сформированного врачами, мы составили таблицу-график иммунизации для детей от рождения до совершеннолетия. Скачать ее можно по ссылке ниже.
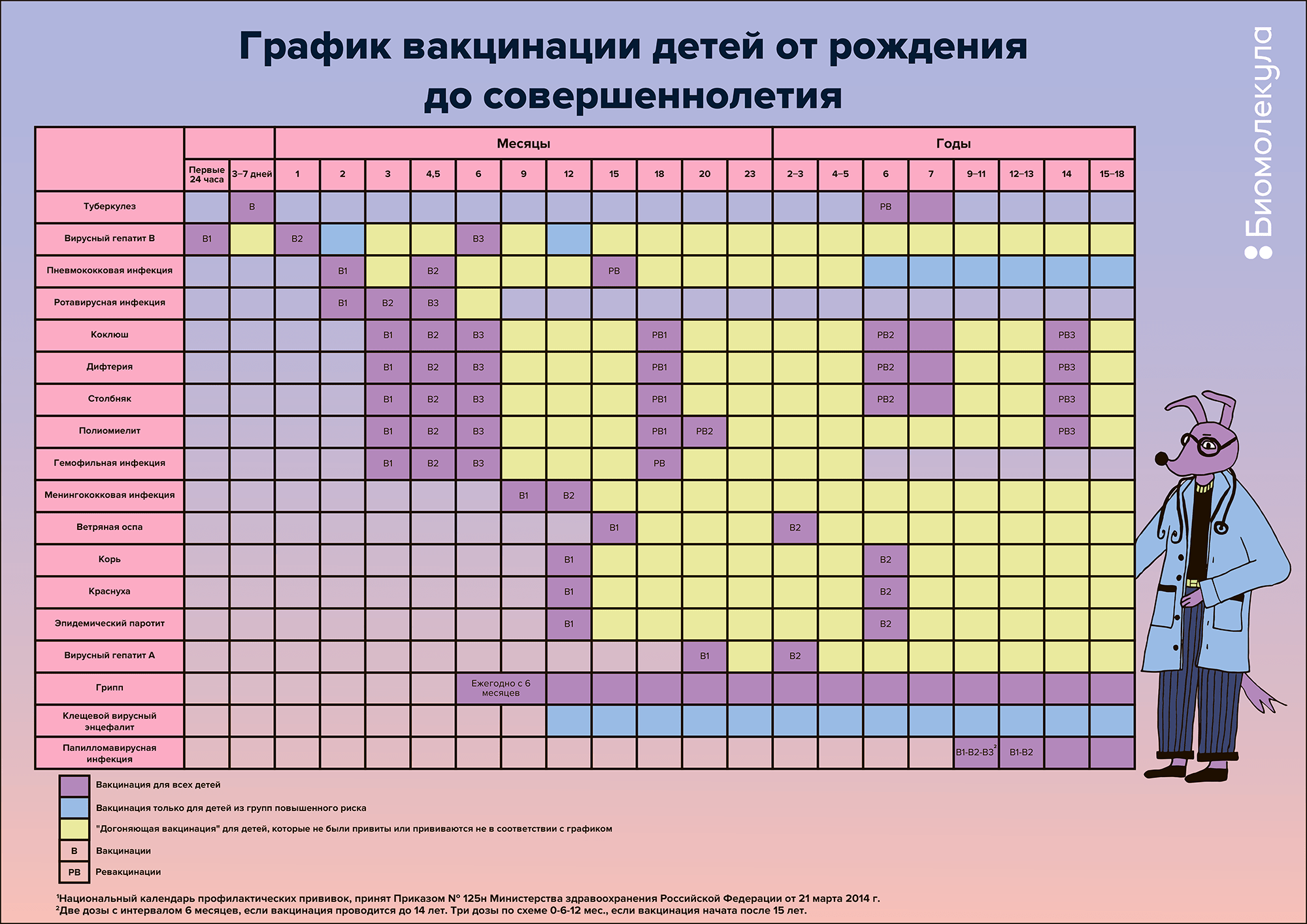
График вакцинации детей от рождения до совершеннолетия. При подготовке использовались Национальный календарь профилактических прививок и Идеальный календарь профилактических прививок Союза педиатров России. Скачайте постер в большом разрешении в формате pdf.
У нас и за рубежом
В каждой стране своя политика вакцинопрофилактики, но сейчас прививочные календари в развитых странах приходят к более-менее единому стандарту. В таблице 3 представлено сравнение прививочных календарей России, США, Великобритании и Германии.
| Россия | США | Великобритания | Германия | |
|---|---|---|---|---|
| Туберкулез | + | + (в группах повышенного риска) | + (в группах повышенного риска) | — |
| Дифтерия | + | + | + | + |
| Столбняк | + | + | + | + |
| Коклюш * | + (только первичная иммунизация и первая ревакцинация без последующих ревакцинаций) | + | + | + |
| Корь | + | + | + | + |
| Грипп | + | + | + | — |
| Гемофильная инфекция | + | + | + | + |
| Краснуха | + | + | + | + |
| Вирусный гепатит A | — | + | — | + |
| Вирусный гепатит B | + | + | + | + |
| Полиомиелит | + | + | + | + |
| Паротит | + | + | + | + |
| Ветряная оспа | — | + | (в группах повышенного риска) | + |
| Пневмококковая инфекция | + | + | + | + |
| Папилломавирусная инфекция | — | + | + | + |
| Ротавирусная инфекция | — | + | + | + |
| Менингококковая инфекция | — | + | + | + |
| * Во многих западных странах предусмотрена ревакцинация против коклюша подростков и взрослых. Например, в США дети к 4–6 годам получают пять доз вакцины против коклюша, дифтерии и столбняка. Затем подросткам в 11–12 лет проводят ревакцинацию. Взрослым ревакцинации рекомендуются раз в 10 лет, причем они включают вакцины не только от дифтерии и столбняка, но и от коклюша. Национальный календарь России предусматривает только четыре дозы коклюшной вакцины; последнюю дети получают в 18 месяцев. | ||||
В школу — с подготовленным иммунитетом
К началу первого класса ребенок успевает получить все виды вакцин из Национального календаря профилактических прививок, и многие не по одному разу. В школе новых прививок уже не будет — только ревакцинации теми, что вводились ранее. Они помогают усилить защиту и сформировать более надежный иммунитет.
Особенно важно, чтобы ребенок получил прививки перед школой, потому что:
- Школы — коллективы, в которых дети подолгу находятся вместе. Это идеальные условия для распространения инфекций, передающихся воздушно-капельным путем.
- У первоклассников меняется образ жизни, появляются новые обязанности и нагрузки. Организм адаптируется к этому, что сказывается в том числе и на работе иммунной системы: ребенок становится особенно уязвим перед заболеваниями.
- Даже если инфекция протекает легко и не вызывает осложнений, школьник на некоторое время выпадает из учебного процесса, ему приходится наверстывать программу. В младших классах это особенно тяжело.
В 6–7 лет ребенку рекомендуют сделать ревакцинацию от коклюша, дифтерии и столбняка. Если этого не сделать и надеяться на предыдущие прививки, ребенок может заболеть, так как поствакцинальный иммунитет к коклюшу угасает в среднем в течение 5–8 лет после последней прививки в 18 месяцев, и к младшему школьному возрасту восприимчивость к инфекции возвращается. Это актуально для России, так как данные указывают на нестабильную эпидемиологическую ситуацию в стране по коклюшу. Так, в 2019 году заболеваемость среди детей до 14 лет выросла практически в 1,4 раза (на 33%). У детей дошкольного и школьного возраста коклюш проявляется не просто «легким кашлем», он может сопровождаться сильными приступами кашля (≥3 недель у 97% больных, ≥9 недель — у 52%), рвотой, апноэ (приостановкой дыхания), судорожными вдохами, цианозом (синюшностью кожи), нарушением сна, а также приводить к ряду осложнений: пневмонии, отиту, судорогам, грыжам, переломам ребер (из-за сильного кашля).
Коклюш и дифтерия передаются воздушно-капельным путем, причем восприимчивость к коклюшу очень высока: вероятность для непривитого человека заразиться при контакте с больным составляет 70–100% [30]. Дифтерия менее заразна, но зачастую протекает тяжело и вызывает опасные для жизни осложнения. Особенность столбняка в том, что он не передается от человека к человеку, споры столбнячной палочки проникают в раны вместе с почвой и грязью. Соответственно, риски заразиться столбняком не снижаются, если все вокруг привиты.
Перед школой также рекомендуется провести ревакцинацию от кори, краснухи и эпидемического паротита. Все три инфекции передаются воздушно-капельным путем и очень заразны, особенно корь.
Вопреки распространенному мифу, эта вакцина не вызывает аутизм. На самом деле тут действует правило post hoc ergo propter hoc — «после не значит вследствие». Аутистические расстройства начинают проявляться, когда ребенку меньше трех лет, у многих — в 12–18 месяцев. Это совпадает по времени с вакцинацией, хотя никакой реальной причинно-следственной связи тут нет . Не стоит бояться ни первой вакцинации, ни, тем более, ревакцинации в 6 лет [31].
В статье «Мир до и после изобретения вакцин» [32] мы уже рассказывали, как английский врач Эндрю Вэйкфилд стал отцом мифа о прививках и аутизме, и чем все это закончилось. — Ред.
Ревакцинацию против туберкулеза проводят только детям только с отрицательной пробой Манту. В России ситуация с этой инфекцией все еще остается серьезной: в 2019 году было выявлено более 60 тысяч новых случаев заболевания, а 7264 больных погибли [33].
От гриппа ребенка нужно прививать ежегодно с шестимесячного возраста. Вирус каждый год меняется, поэтому иммунитет приходится регулярно «знакомить» с новыми штаммами. Это особенно важно для детей, которые ходят в детский сад и школу, потому что в детских коллективах респираторные инфекции распространяются очень быстро. Зачастую именно дети становятся супер-распространителями — они заражаются сами и заражают многих людей вокруг. По данным ВОЗ, ежегодно сезонный грипп в тяжелой форме переносят 3–5 миллионов человек во всем мире, 290–650 тысяч больных погибают. В группе повышенного риска находятся беременные женщины, пожилые люди, маленькие дети, люди с хроническими заболеваниями — поэтому важно начинать вакцинацию с раннего возраста.
Против некоторых других инфекций можно сделать «догоняющие» вакцинации, если они не были сделаны ранее.
Пневмококковая инфекция — самая распространенная разновидность бактериальных ОРЗ у детей, на нее приходится около 80% случаев пневмонии. По данным ВОЗ, ежегодно она убивает во всем мире более полутора миллионов людей. Наиболее уязвимы маленькие дети, поэтому вакцинацию начинают с двух месяцев, всего делают 3 прививки. В старшем возрасте, особенно перед школой, пройти вакцинацию против пневмококка есть смысл ранее непривитым детям. Вакцины против пневмококка не содержат целых бактерий, в них присутствуют только сложные сахара (полисахариды), которые находятся на поверхности возбудителя. Именно на них реагирует иммунная система. В современных конъюгированных вакцинах полисахариды связаны с белковым носителем, их можно применять с двух месяцев. Обычные неконъюгированные полисахаридные пневмококковые вакцины вызывают достаточный иммунный ответ только у более старших детей, поэтому ими можно прививать с двух лет.
Ветряная оспа (ветрянка) — очень заразная болезнь, вирус может распространяться на большое расстояние, проникать в соседние квартиры и даже на соседние этажи. При этом сама болезнь обычно протекает легко — многие воспринимают ветрянку как безобидную инфекцию и считают, что ребенку нужно просто поскорее переболеть. В некоторых странах существует практика «ветряночных вечеринок» и «ветряночных леденцов», когда родители специально заражают ребенка, чтобы у него выработался иммунитет. Тем не менее, хотя и редко, ветряная оспа приводит к опасным осложнениям: бактериальным суперинфекциям, пневмонии, энцефалиту [4].
Ветряная оспа опасна для непривитой и не переболевшей женщины во время беременности: заражение до 20-й недели грозит врожденной ветрянкой у будущего ребенка, а за несколько дней до родов и в течение 48 часов после них — неонатальной формой заболевания. Они могут привести к серьезным осложнениям у плода и новорожденного, его гибели. Если в семье, где планируется пополнение, есть школьник или ребенок, посещающий детский сад, он может «принести» инфекцию домой. Лучше его привить.
Перед школой стоит провести вакцинацию и против вирусного гепатита A — непривитые должны получить две дозы вакцины. Обычно им заражаются через воду и пищу, в школе вероятность заражения повышается, когда дети едят вместе в столовой. Это заболевание чаще всего протекает легко, но встречаются и тяжелые формы, вплоть до печеночной комы и смертельного исхода. Некоторые больные долго выздоравливают, у них случаются обострения, рецидивы [4]. Кстати, Центры по контролю и профилактике заболеваний США (Centers for Disease Control and Prevention, CDC) считают ситуацию с вирусным гепатитом A в России не совсем благополучной и рекомендуют привиться всем американцам, которые отправляются в нашу страну.
Менингококковая инфекция, передающаяся воздушно-капельным путем — типичная болезнь тесных коллективов. Если ребенок не был привит против нее раньше, о прививке стоит подумать перед поступлением в школу. Для заражения нужно, чтобы человек находился в близком контакте с заболевшим. У многих менингококковая инфекция протекает в виде бессимптомного носительства или назофарингита, но встречаются и генерализованные формы, симптомы при которых возникают и нарастают очень быстро, смертность составляет 5–10%, а если не проводить лечение в специализированном стационаре — 25% [4].
Запрыгнуть в уходящий поезд: как это сделать безопасно?
Встречаются ситуации, когда до школы ребенку успели сделать не все прививки или даже не успели практически ни одной. Причины бывают разные: от медотводов по состоянию здоровья до сильных антипрививочных настроений у одного из родителей.
Итак, ребенку уже 5 или 6 лет, и его срочно нужно привить «от всего». Что делать?
В первую очередь, нужно посетить врача-педиатра, чтобы он составил индивидуальный план вакцинации. Важно понимать: если у ребенка нет противопоказаний на момент вакцинации — можно вводить сразу несколько разных вакцин. Ничего страшного не случится, их возможные побочные эффекты от этого не усилятся. В повседневной жизни человек регулярно сталкивается с множеством бактерий и вирусов и против всех вырабатывает антитела. Главное правило — вводить разные вакцины в разные места на теле. Избежать большого количества уколов помогают комбинированные вакцины. С другими прививками нельзя сочетать только БЦЖ (вакцину против туберкулеза).
«Полное обследование» организма (в том числе, анализы крови и мочи) перед прививками не нужно, достаточно осмотра педиатра. Важно найти хорошего врача, который внимательно оценит состояние здоровья ребенка и учтет возможные факторы, мешающие вакцинации.
Наш общий щит от инфекций
В медицине существует такое понятие, как коллективный иммунитет. Почти все инфекции, против которых предусмотрена вакцинация в прививочном календаре (кроме столбняка), передаются от человека к человеку. Если большинство населения привито, возбудителю становится очень сложно распространяться (рис. 3). Поэтому врачи часто напоминают, что прививки — не личное дело каждого, а наша общая ответственность.
Отказываясь от вакцинации ребенка, родители ставят под угрозу здоровье других детей: малышей, которые пока не успели получить вакцинацию по возрасту, у которых ослаблена иммунная система, и которым не были сделаны прививки из-за противопоказаний. Коллективный иммунитет защищает всех людей из групп повышенного риска: пожилых, ВИЧ-инфицированных, онкологических больных, получающих химиотерапию, людей, которые принимают иммуносупрессоры (препараты, подавляющие иммунитет — например, после трансплантации органов). Такие незащищенные люди есть во многих семьях, и если они контактируют с непривитыми, это создает для них большие риски.
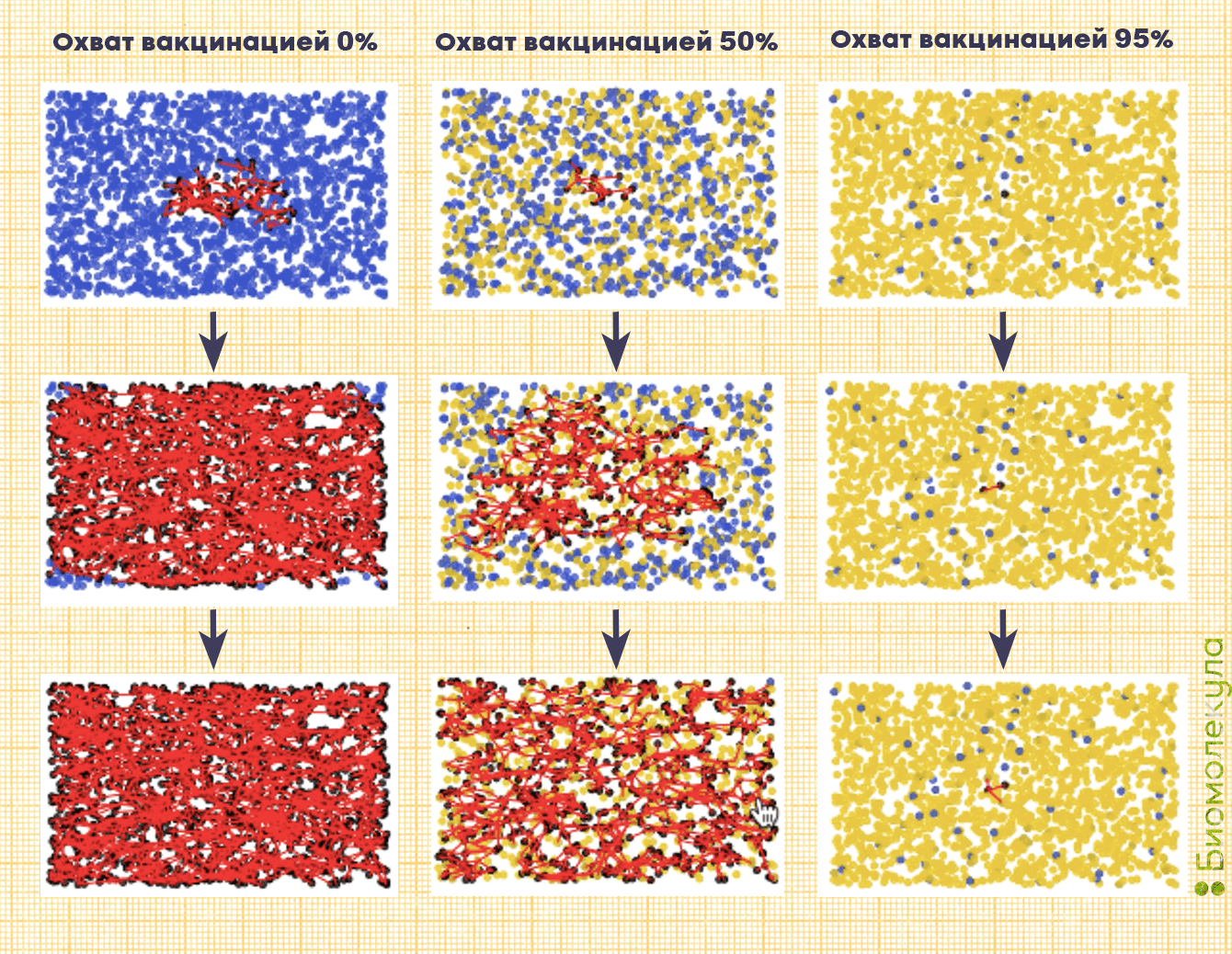
Рисунок 3. Как распространяются инфекции в зависимости от охвата населения вакцинацией. Эта графика наглядно показывает, как коллективный иммунитет помогает защитить большинство людей. Синими точками отмечены невакцинированные люди, желтыми — вакцинированные, красными — зараженные. Красные отрезки — передача инфекции от человека к человеку.
Для достижения коллективного иммунитета не обязательно прививать всех людей — достаточно охвата определенного процента. В первую очередь этот показатель зависит от уровня заразности каждой конкретной инфекции. Его оценивают с помощью индекса репродукции — среднего числа людей, которых заражает один больной, если никого не прививать и не соблюдать карантинные меры, а также индекса контагиозности — способности возбудителя передаваться от больных людей здоровым, выраженной в процентах (табл. 4). Оставшиеся непривитыми люди получают защиту за счет привитых. Но если каждый будет надеяться на других и отказываться от прививок без веских причин (медицинских противопоказаний), то охват вакцинами сильно упадет со всеми вытекающими последствиями [34].
| Название инфекции | Индекс репродукции | Индекс контагиозности | Необходимый минимальный охват вакцинацией |
|---|---|---|---|
| Корь | более 12–18 [35] | 95–96% [4] | 95% [36] |
| Эпидемический паротит | 10–12 [37] | 70–85% [38] | 80% [39] |
| Краснуха | 3–9 [40] | 50–60% [41] | 80% [42] |
| Коклюш | 5,5 [43] | 70–100% [30] | 95% [44] |
| Дифтерия | 1,7–4,3 [45] | 15–20% [46] | 70% [47] |
| Сезонный грипп | 1,3 [48] | 22% (H1N1) [49] | 60–70% [50] |
| Ветряная оспа | 10–12 [51] | 61–100% [52] | 85–90% [53] |
| COVID-19 | 2–3 [17], по некоторым данным до 6 [48] | 44% [54] | По разным оценкам, 55–80% [55] |
Как мотивировать людей делать прививки: исторический опыт и современность
С наступлением эпохи вакцинации правительства разных стран принимали и продолжают принимать меры — принудительные или поощрительные, чтобы обеспечить необходимый охват прививками и поддерживать коллективный иммунитет.
Первый закон об обязательной вакцинации против натуральной оспы был издан в Англии еще в 1853 году. Людям пытались объяснить, что метод, открытый Эдвардом Дженнером, который предложил втирать содержимое гнойничков людей, заразившихся коровьей оспой, в царапины на коже, научно обоснован, эффективен и безопасен . Попутно всех в принудительном порядке прививали, а отказавшихся заставляли платить штрафы.
Подробнее о методе Эдварда Дженнера и о том, как появились другие прививки, можно прочитать в статье спецпроекта «История вакцинации» [56]. — Ред.
Этот закон вызвал большое недовольство у населения. Многие не верили в эффективность прививки, ходили слухи о страшных побочных эффектах. Людям не понравилась «обязаловка» и то, что правительство не считалось с их личным мнением. Свою лепту внесла и эпидемиологическая ситуация: в те времена заболеваемость натуральной оспой пошла на спад, и многие не понимали, зачем нужны такие радикальные меры.
Современные эксперты считают, что людям нужно честно рассказывать о прививках, распространять достоверную информацию, делать вакцины более доступными и давать возможность выбрать из нескольких альтернатив (рис. 4). Любые принудительные меры — это палка о двух концах. Да, они помогают, но при этом всегда возникает конфликт, который становится топливом для антипрививочных движений [57]. В России это очень актуальная проблема: статистика показывает, что уровень доверия населения России к вакцинам в целом не очень высок — ниже, чем во многих западных странах (рис. 5).
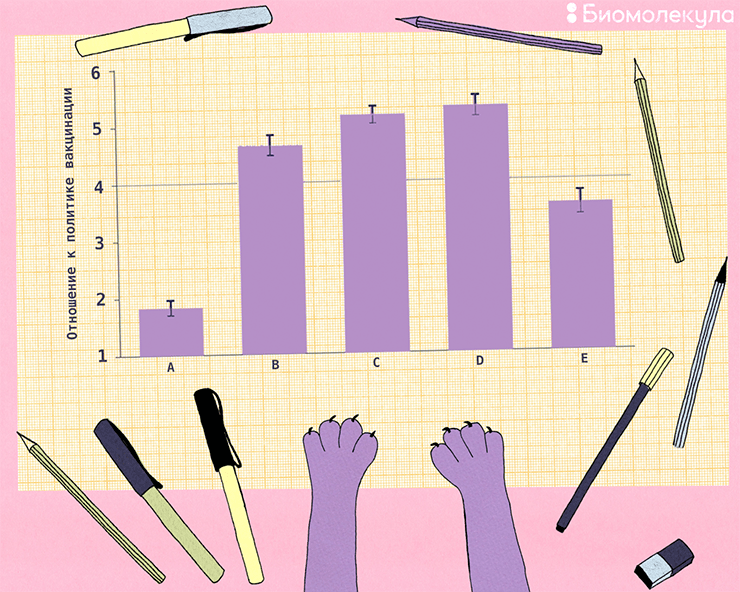
Рисунок 4. Результаты опроса родителей в Великобритании о том, какая политика вакцинации против кори, краснухи и эпидемического паротита была бы для них наиболее приемлема. A — вакцинацию вообще не предлагают в средних школах. B — ребенка прививают, только если родители прямо заявили, что дают свое разрешение, и подписали письменное согласие. C — в момент поступления в среднюю школу родители ребенка дают согласие на последующие вакцинации, но впоследствии имеют право отказаться. D — прививают всех детей по умолчанию, но если родители прямо заявили, что отказываются от вакцинации, их ребенка не прививают. E — прививают всех детей, у родителей нет права голоса. Шкала оценки: от 1 до 7, где 1 — «полностью против», а 7 — «полностью поддерживаю». Как видно, большинство участников опроса поддержали политику B, C и D.
иллюстрация Ирины Ефремовой по [62]
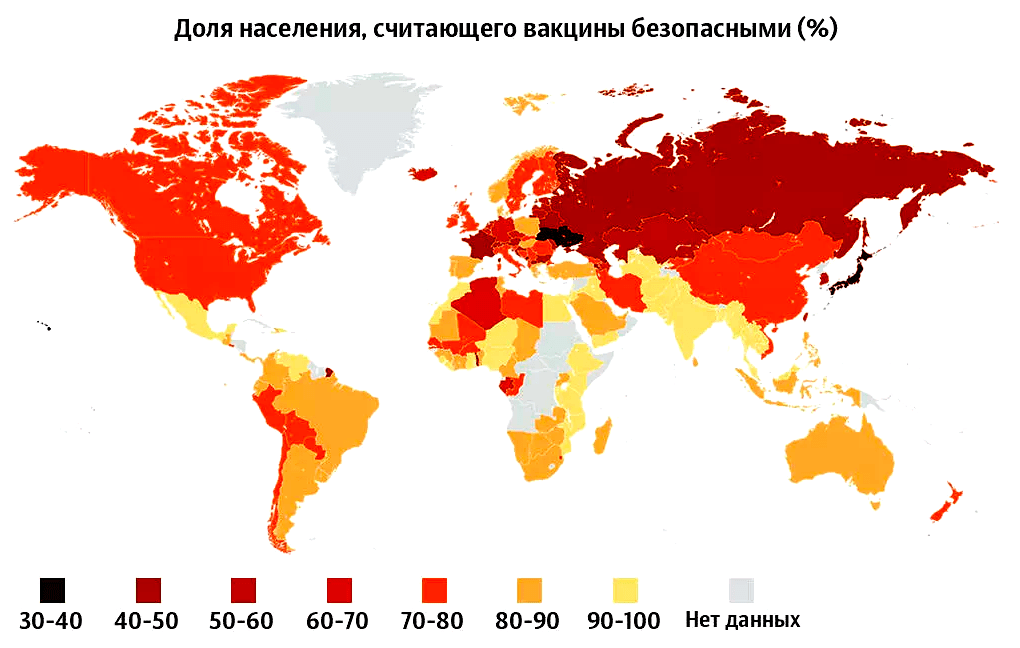
Рисунок 5. Отношение населения к вакцинам в разных странах мира. Видно, что в России ситуация не самая лучшая: примерно половина жителей страны считает, что прививки могут быть опасны.
Особенно важно, чтобы дети получали необходимые прививки перед школой, и для этого тоже принимаются разные меры. Это могут быть штрафы, лишение семьи определенных льгот вплоть до отказа принимать ребенка без прививок в учебное учреждение и лишения родительских прав.
Так, в США после вспышек кори из школ стали исключать всех непривитых детей, а с 1981 года во всех 50 штатах дети, не прошедшие вакцинацию, не могли поступить в школу. Эти меры помогли сильно снизить заболеваемость. Сейчас в США действует закон, согласно которому дети, не получившие прививки в соответствии с современным графиком, не могут посещать школы. Но в некоторых штатах есть послабления: родители могут отказаться от вакцинации ребенка по религиозным или личным убеждениям [58], [59].
В Европе политика вакцинации в целом более либеральна по сравнению с США, но и здесь во многих странах приняты похожие меры. Например, в Италии детей тоже не принимают в школы без прививок: при отказе от вакцинации для родителей предусмотрены штрафы. Параллельно в стране работает программа, которая предусматривает компенсации для людей, пострадавших от вакцинации [58], [60]. Некоторые страны последовали примеру США совсем недавно, после вспышек кори в Европе. Например, аналогичный закон начал действовать с марта 2020 года в Германии: перед поступлением ребенка в школу или детский сад родители должны предоставить доказательства того, что он был привит против кори [61].
У России в этом вопросе достаточно либеральная политика: вакцинация проводится по желанию родителей и с их согласия. Но, по закону об иммунопрофилактике, при угрозе вспышки или непосредственно вспышках инфекции, от которой ребенок не привит, общеобразовательные организации и оздоровительные учреждения имеют право временно отказать в приеме. Периодически идут разговоры о введении законов «нет прививки — нет школы», но пока ничего такого в реальности не планируется.
Разумный подход
Важно подходить к иммунизации ответственно и знать о противопоказаниях. Их полный перечень представлен в методических указаниях Роспотребнадзора, также его можно найти в статье «Мир до и после изобретения вакцин» [32] нашего спецпроекта.
Да, иногда прививки вызывают осложнения, как, впрочем, и любые лекарства. Но риски несопоставимы с теми, что несут инфекции. По данным Роспотребнадзора, в 2018 году наблюдалось всего 256 случаев поствакцинальных осложнений, и далеко не все из них были тяжелыми. И это на миллионы доз вакцин.
Наиболее распространенное тяжелое поствакцинальное осложнение (напоминаем, что сами осложнения очень редки, часто можно встретить только легкие побочные эффекты, например, покраснение в месте укола) — это аллергическая реакция. Она далеко не всегда протекает в тяжелых формах, но невозможно заранее предугадать, с кем это произойдет. Именно поэтому стоит помнить о «правиле 30 минут»: после прививки ребенок должен посидеть возле кабинета врача хотя бы полчаса. Если возникнет тяжелая аллергическая реакция на препарат, в прививочном кабинете есть все необходимое, чтобы быстро оказать помощь.
Получается, что ответственность за защиту детей от инфекций, в первую очередь, лежит на родителях. Конечно, культура вакцинации не возьмется из ниоткуда. Врачи и специалисты здравоохранения должны постоянно в доступной форме рассказывать населению о важности вакцинации, ведь речь идет о защите здоровья и жизни детей. О побочных эффектах и противопоказаниях к введению вакцин, конечно же, нужно знать, но важно понимать, что риски, связанные с инфекциями, против которых есть прививки, несоизмеримо выше.
Литература
- Soucheray S. (2019). Global measles outbreaks make 2019 a record-setting year. University of Minnesota;
- Корь: война с детской чумой продолжается;
- Myths and facts about immunization. WHO;
- Ющук Н.Д. и Венгеров Ю.Я. Инфекционные болезни: национальное руководство. М.: «ГЭОТАР-Медиа», 2009. — 1040 с.;
- Chen S. (2019). Measles. Medscape;
- Баранов А.А. Детские болезни. М.: «ГЭОТАР-Медиа», 2002;
- Ezike E. (2017). Rubella. Medscape;
- Часто задаваемые вопросы о полиомиелите. ВОЗ;
- Ranade A. (2020). Poliomyelitis. Medscape;
- Бордаков В.Н. (2014). Столбняк. «Военная медицина». 4, 105–110;
- Вакцины против эпидемического паротита. (2007). ВОЗ.;
- Bocka J. (2019). Pertussis. Medscape;
- Lo B. (2019). Diphtheria. Medscape;
- Терешкова А.Ю. и Пивоварова Г.М. (2020). Динамика общей заболеваемости населения Российской Федерации гриппом и пневмонией за 2010–2018 гг. с учетом федеральных округов. Труды конференции «Анализ риска здоровью — 2020»;
- Sanchez E. (2020). Pneumococcal infection. Medscape;
- Meneghetti A. (2018). Upper Respiratory Tract Infection. Medscape;
- Q&A: Influenza and COVID-19 — similarities and differences. (2020). WHO;
- Hepatitis B. (2020). WHO;
- National Progress Report 2020 Goal: Reduce the rate of hepatitis B-related deaths to 0.48 per 100,000 population. (2019). CDC;
- Tierney D. and Nardell E.A. (2018). Туберкулез (ТБ). MSD;
- Эпидемический паротит, он же свинка — опасная болезнь с забавным названием;
- Столбнячная палочка: токсична и смертельно опасна;
- Коклюш: кашель, который убивает;
- Дети Грегга: долгая история победы над краснухой;
- Полиомиелит: убийца из XX века;
- Не дружите, дети, с гепатитом B;
- Rotavirus. (2020). WHO;
- Varicella. (2019). CDC;
- Календари прививок разных стран. (2019). «Специалисты о прививках»;
- Коклюш у детей. Минздрав РФ;
- Симашкова Н.В. и Макушкин Е.В. Расстройства аутистического спектра: диагностика, лечение, наблюдение. Клинические рекомендации (протокол лечения). «Российское общество психиатров», 2015.;
- Мир до и после изобретения вакцин;
- Россия демонстрирует один из самых значительных темпов снижения заболеваемости и смертности от туберкулеза в мире. (2020). Минздрав РФ;
- D’Souza G. and Dowdy D. (2020). What is herd immunity and how can we achieve it with COVID-19? Johns Hopkins Bloomberg School of Public Health;
- Fiona M Guerra, Shelly Bolotin, Gillian Lim, Jane Heffernan, Shelley L Deeks, et. al.. (2017). The basic reproduction number (R 0 ) of measles: a systematic review. The Lancet Infectious Diseases. 17, e420-e428;
- New measles surveillance data from WHO. (2019). WHO;
- Mumps laboratory case definition (LCD). (2015). Australian Goverment;
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным эпидемическим паротитом. (2015). НИИ детских инфекций;
- Вакцины против эпидемического паротита. (2007). ВОЗ;
- C. P. Farrington, M. N. Kanaan, N. J. Gay. (2001). Estimation of the basic reproduction number for infectious diseases from age‐stratified serological survey data. Journal of the Royal Statistical Society: Series C (Applied Statistics). 50, 251-292;
- Краснуха. «Студепедия»;
- Вакцины против краснухи: документ по позиции ВОЗ. (2011). ВОЗ;
- Mirjam Kretzschmar, Peter F. M. Teunis, Richard G. Pebody. (2010). Incidence and Reproduction Numbers of Pertussis: Estimates from Serological and Social Contact Data in Five European Countries. PLoS Med. 7, e1000291;
- Профилактика коклюша. Санитарно-эпидемиологические правила СП 3.1.2.3162—14. (2015). «Бюллетень нормативных и методических документов Госсанэпиднадзора». 1, 53–70;
- Shaun A Truelove, Lindsay T Keegan, William J Moss, Lelia H Chaisson, Emilie Macher, et. al.. (2020). Clinical and Epidemiological Aspects of Diphtheria: A Systematic Review and Pooled Analysis. Clinical Infectious Diseases. 71, 89-97;
- Ющук Н.Д. и Кулагина М.Т. (1997). Дифтерия: клиническое течение, диагностика и лечение. «РМЖ». 4;
- Вакцина против дифтерии. (2008). ВОЗ;
- Rettner R. (2020). How does the new coronavirus compare with the flu? Live Science;
- Критерии расчета запаса профилактических и лечебных препаратов, оборудования, имущества, индивидуальных средств защиты и дезинфицирующих средств для субъектов Российской Федерации на период пандемии гриппа: Методические рекомендации. М.: Федеральный центр гигиены и эпидемиологии Роспотребнадзора, 2010. — 32 с.;
- Рыкова А. (2019). В Роспотребнадзоре назвали необходимый охват вакцинацией от гриппа. RT;
- Varicella-Zoster. (2020). The National Immunisation Office of Ireland;
- Ветряная оспа. (2018). ВОЗ;
- Вакцины против ветрянной оспы. ВОЗ;
- Xi He, Eric H. Y. Lau, Peng Wu, Xilong Deng, Jian Wang, et. al.. (2020). Temporal dynamics in viral shedding and transmissibility of COVID-19. Nat Med. 26, 672-675;
- Estimating the contagiousness of COVID-19. (2020). Harvard T.H. Chan School of Public Health;
- История вакцинации;
- Alvin Nelson El Amin, Michelle T. Parra, Robert Kim-Farley, Jonathan E. Fielding. (2012). Ethical Issues Concerning Vaccination Requirements. Public Health Rev. 34;
- Scutti S. (2018). How countries around the world try to encourage vaccination. CNN;
- States With Religious and Philosophical Exemptions From School Immunization Requirements. (2020). NCSL;
- Stefano Crenna, Antonio Osculati, Silvia D. Visonà. (2018). Vaccination policy in Italy: An update. J Public Health Res;
- Brady K. (2019). Germany makes measles vaccination compulsory. Deutsche Welle;
- Alberto Giubilini, Lucius Caviola, Hannah Maslen, Thomas Douglas, Anne-Marie Nussberger, et. al.. (2019). Nudging Immunity: The Case for Vaccinating Children in School and Day Care by Default. HEC Forum. 31, 325-344.







