
Как вылечить COVID-19? (Спойлер: пока точно не знаем, но догадываемся)
18 мая 2020
Как вылечить COVID-19? (Спойлер: пока точно не знаем, но догадываемся)
- 8467
- 3
- 6
-
Автор
-
Редакторы
-
Рецензенты
Какой из полутора сотен проверяемых сейчас препаратов станет «тем самым», пока не появится вакцина? Будет ли это уже одобренный для другой цели препарат или абсолютно новое лекарство, специфическое для SARS-CoV-2? На эти вопросы ответить пока не может никто, но мы можем разобраться, какие же «кандидаты» из уже существующих препаратов у нас есть.
Более полутора сотен лекарственных средств проверяются на эффективность против COVID-19 в мире, и многие из них — это препараты, разработанные для других целей. Количество разрабатываемых вакцин перевалило за сотню , однако не ясно, какая из них и когда станет успешной (если вообще вакцину удастся разработать). Давайте разберемся, какие лекарства используют сейчас врачи и как ученые проверяют их на эффективность и безопасность .
Недавно мы уже писали о ситуации с разработкой вакцин: «Вакцины против коронавируса: перспективы» [1].
А о поиске новых терапий мы также недавно выпустили материал: «Компьютерные технологии против коронавируса: первые результаты» [2].
В интернете есть живая карта по клиническим исследованиям (КИ) препаратов и вакцин, нацеленных на COVID-19 [3], а схематичное изображение текущих КИ по COVID-19 — на рисунке 1. Об этих препаратах и пойдет речь в статье.
О том, как проводят КИ, читайте статьи нашего спецпроекта «Клинические исследования». — Ред.
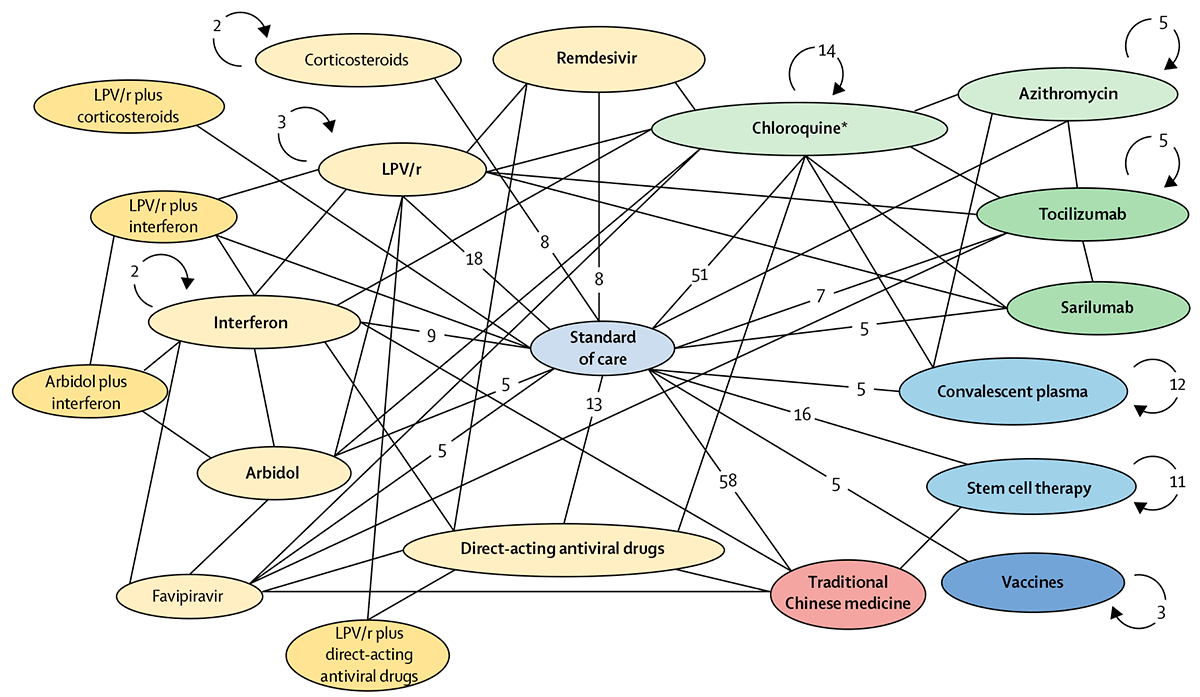
Рисунок 1. Схема клинических исследований самых перспективных препаратов от COVID-19. В кружках — сами препараты или их сочетания, линии между ними показывают сравнение в КИ. Цифры в строках — это количество КИ, где проводится такое непосредственное сравнение. Круглые стрелки с цифрой показывают количество не сравнительных КИ, в которое включен препарат. LPV/r — лопинавир/ритонавир; * — включает испытания гидроксихлорохина и хлорохина.
Об окончательных выводах о разных методах лечения пока говорить рано, мнения разнятся, постоянно появляются новые данные — поэтому сейчас мы попробуем разобраться, что же ясно на момент публикации статьи.
Что же это за лекарства?
В зависимости от стадии болезни сейчас используют препараты множества разных классов: антивирусные, иммуномодуляторы, антикоагулянты, муколитики, вазодилататоры, антиангиогенные лекарства и прочие (рис. 2) [11].
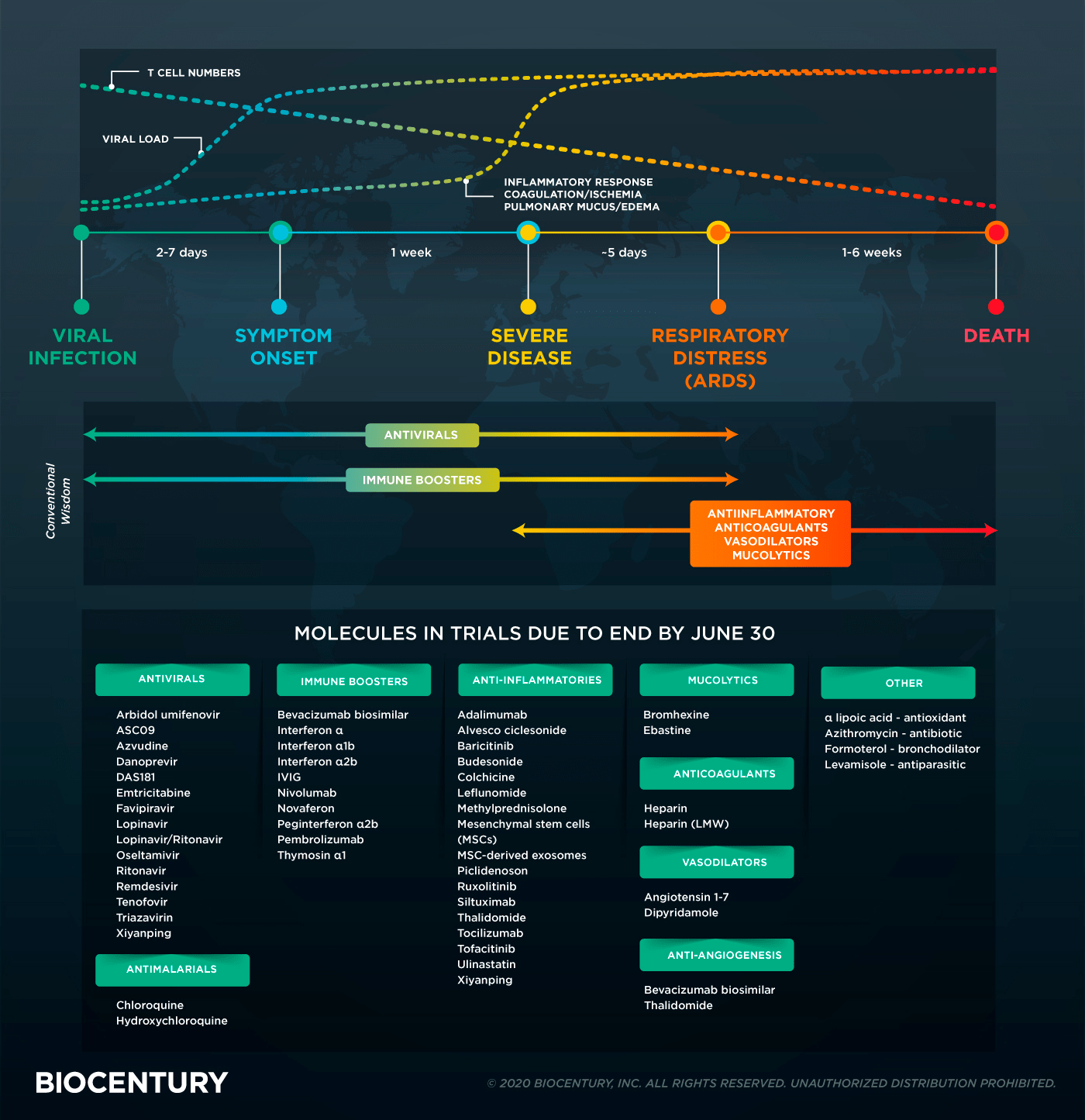
Рисунок 2. Терапии разных аспектов патогенеза COVID-19 и на какой стадии развития болезни их можно применять (результаты их исследований можно ждать в ближайшее время)
Однако основные препараты, привлекающие сейчас внимание исследователей, можно разделить на две большие группы: антивирусные и направленные на иммунную систему. Если с первой группой всё более очевидно, то про вторую следует немного пояснить. Вклад иммунной системы в тяжелое течение COVID-19 велик. В организме нарушается баланс разных типов Т-клеток, макрофаги секретируют большое количество активных молекул, что приводит к развитию цитокинового шторма . В некоторых случаях развивается гипервоспалительный синдром — вторичный гемофагоцитарный лимфогистиоцитоз, опасный для жизни [12], [13].
Цитокиновый шторм — это гиперреакция иммунной системы, когда происходит неконтролируемый массовый выброс активных молекул цитокинов, которые вместо защиты организма, разрушают его. Эта реакция наблюдается и при других болезнях — например, при рассеянном склерозе и панкреатите.
Помимо цитокинового шторма практикующие врачи (например, из Медицинской школы Восточной Вирджинии, США, которые выложили свой протокол лечения в открытый доступ) выделяют еще два процесса, которые ведут к полиорганной недостаточности и летальному исходу. Первый — это гиперкоагуляция: повышенная свертываемость крови. Изменение в работе иммунной системы ведет к повреждению эндотелия, провоцирует коагуляцию и в итоге вызывает образование тромбов. Второй — это тяжелая гипоксемия: низкий уровень кислорода в крови. Главная причина в том, что функции легких нарушаются не только из-за цитокинового шторма — сам вирус разрушает альвеолярный эпителий, в альвеолах накапливаются продукты его распада и происходит инфильтрация туда клеток иммунной системы. Также поглощение кислорода легкими значительно ухудшается из-за появления тромбов в малом — легочном — круге кровообращения. Эти факторы приводят к серьезным нарушениям оксигенации [14]. Поражение легких при заражении SARS-CoV-2 изображено на рисунке 3. Ученые показали, что новый коронавирус «бьет» и по центральной нервной системе пациентов и вызывает немало неврологических симптомов. Так, в серьезных случаях у заболевших регистрируют ишемические инсульты и внутримозговые кровоизлияния [53]. Подробнее об этом можно прочесть в статье на «Медаче».
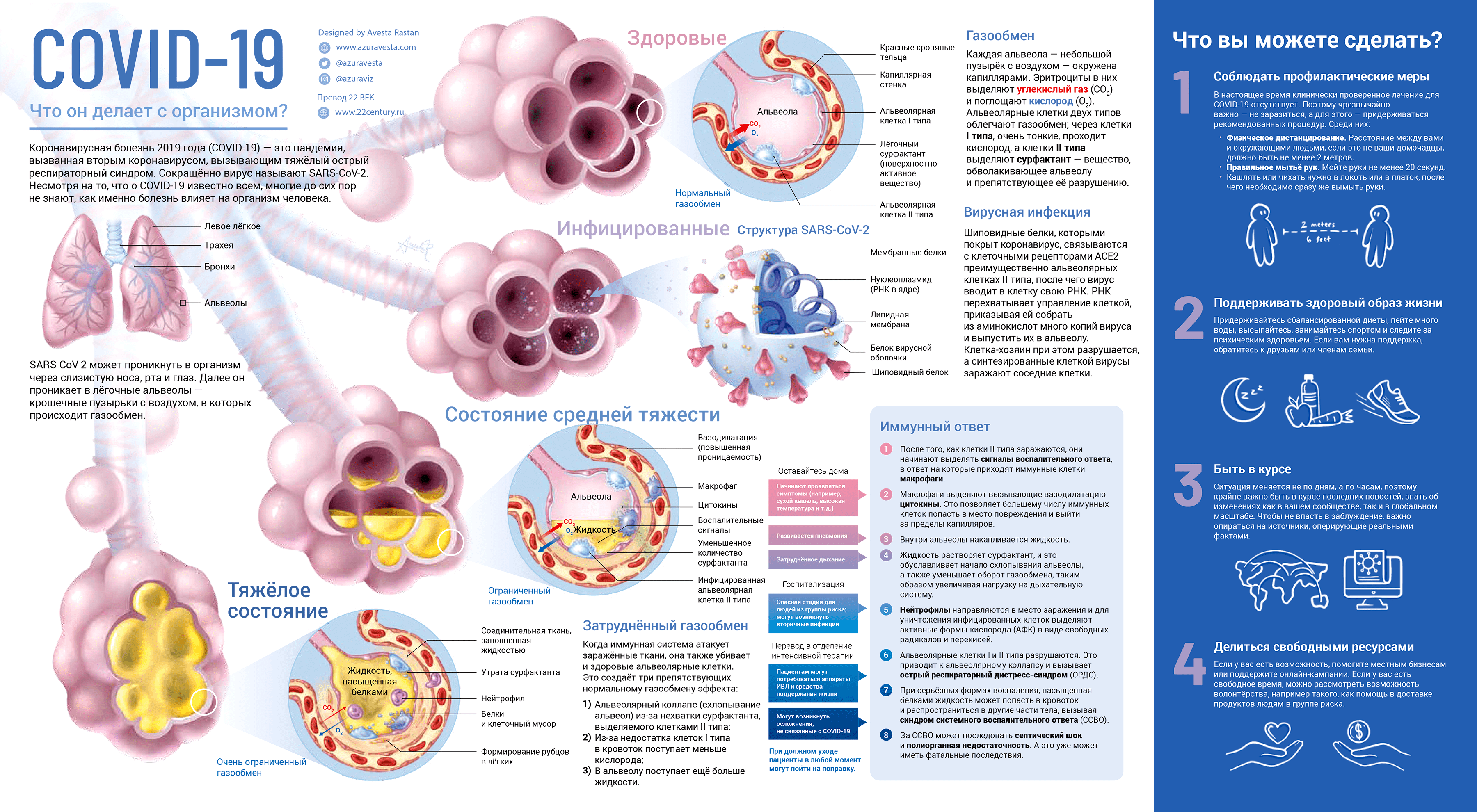
Рисунок 3. Воздействие SARS-CoV-2 на легкие
русифицированная модифицированная версия от портала «ХХ2 век», оригинал от Azuravesta Design
Антивирусные препараты
Цель антивирусного препарата — прервать цикл размножения постоянно мутирующего вируса на какой-нибудь стадии, причем не затронув человеческие клетки. На рисунке 4 показано, как именно воздействуют на вирус некоторые антивирусные и иммуномодулирующие препараты (моноклональные антитела и плазма выздоравливающих больных), о которых идет речь ниже.
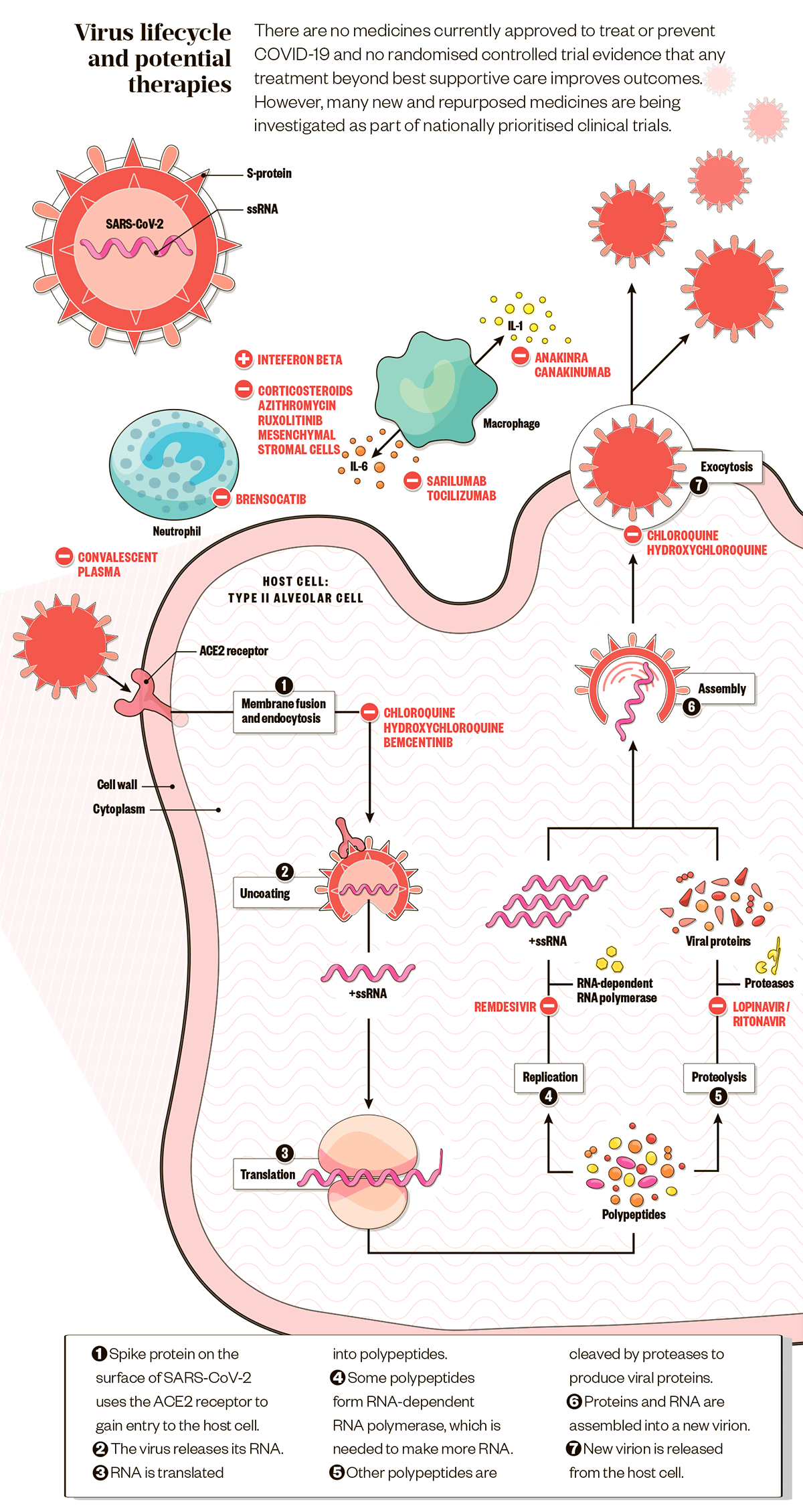
Рисунок 4. Воздействие экспериментальных препаратов, которые могут прерывать цикл репликации нового коронавируса на разных стадиях
Ремдесивир
Пожалуй, на момент написания статьи ремдесивир — противовирусный препарат класса нуклеотидных аналогов — обгоняет другие лекарства по выявленному эффекту. Нуклеотидные аналоги — это остроумно придуманный класс лекарств, представляющих собой «поддельные» нуклеотиды, который не могут правильно встроиться в нуклеиновую кислоту при синтезе вирусной РНК. Эта «подделка» блокирует всю работу РНК-зависимой РНК-полимеразы — фермента, который многие РНК-вирусы, включая SARS-CoV-2, используют для синтеза своей РНК.
Данные лабораторных исследований и исследований на животных показали, что препарат работал против SARS и MERS, ограничивая распространение этих коронавирусов в организме. Также показана его эффективность и против SARS-CoV-2 in vitro [15]. Однако, конечно, главный вопрос в том, будет ли он работать на людях? Для ответа на этот вопрос в Китае и США прямо сейчас проводятся несколько крупных рандомизированных КИ.
Сейчас есть только один препарат, который, по нашему мнению, может обладать реальной эффективностью. И это ремдесивир.
Однако с этим препаратом тоже не всё идет гладко. Недавно ВОЗ случайно (если можно так сказать) опубликовала черновик материала о необнадеживающих результатах КИ в Китае, где ремдесивир не улучшил состояние пациентов. Даже Financial Times сразу приклеила на исследование ярлык «провального» (flop).
Тем не менее статья ВОЗ была удалена, а эксперты раскритиковали дизайн эксперимента. В случае подобных препаратов чем раньше пациент получит лекарство, тем лучше, а в данном КИ пациенты начинали получать ремдесивир очень поздно, иногда с 12 дня после появления первых симптомов, а также исследование было остановлено досрочно из-за того, что в Китае вспышка SARS-CoV-2 пошла на убыль. С тем, что списывать лекарство со счетов рано, не преминула согласиться и компания-производитель ремдесивира Gilead Sciences. И не зря: буквально несколько дней назад опубликовали предварительные результаты КИ, проведенного NIH, с участием 1063 человек. В нем было показано, что пациенты с тяжелыми симптомами COVID-19 выздоравливают при приеме ремдесивира быстрее, чем без него: медиана длительности болезни составила 11 дней против 15. Выживаемость, видимо, тоже немного улучшается: 11,6% против 8%. Сейчас даже было принято решение прекратить исследование и давать препарат всем: и группе плацебо тоже, — из-за того преимущества, которое дает прием препарата [50]. Конечно, это не идеальное лекарство, моментально излечивающее всех пациентов, но в нашей ситуации и такой препарат на вес золота.
Также в пресс-релизе Gilead говорится, что, по результатам фазы III исследований на пациентах с тяжелой формой COVID-19, 5- и 10-дневный прием препарата одинаково улучшает состояние пациентов. Полные данные по КИ обещают скоро опубликовать в открытых источниках.
Тем не менее один из недостатков препарата — это его внутривенное введение, а лечение при этом лучше начинать при появлении первых симптомов. Таким образом, даже если эффективность ремдесивира окончательно подтвердится в КИ, лечить им всё равно можно будет только в больнице.
Обновление от 1.07.2020: Опубликованы результаты фазы III исследований ремдисивира [54], однако по ним невозможно судить об эффективности препарата, поскольку там сравнивали его применение длительностью 5 и 10 дней, а контрольной группы с плацебо не было вовсе [55].
Лопинавир/ритонавир
Информацию о комбинированном препарате лопинавир/ритонавир вы можете увидеть во многих публикациях. Доклинические исследования показали эффективность этих ингибиторов протеазы ВИЧ: видимо, мишенью препарата была основная протеаза SARS-CoV-2 — эндопептидаза С30, — и препарат ингибировал синтез белков [18].
Тем не менее в исследовании, опубликованном в New England Journal of Medicine, не было показано статистически значимого влияния на смертность [19]. Исследование проходило на 199 пациентах в Китае. Однако, как отметили эксперты, есть возможность, что положительное влияние этой комбинации еще будет показано — например, при другой схеме приема.
Новая публикация не заставила себя долго ждать, и оказалось, что добавление к лопинавиру/ритонавиру других препаратов дает результаты. В журнале Lancet только что появилась статья о результатах многоцентрового проспективного рандомизированного исследования фазы II с участием 127 больных с COVID-19 из шести различных больниц в Гонконге [20]. Пациенты получали коктейль из трех препаратов: лопинавира/ритонавира, рибавирина (о нем только что шла речь выше) и интерферона β1b (читайте о нем ниже). В контрольной группе пациенты получали только лопинавир/ритонавир. Такое «тройное» лечение помогало облегчению симптомов у пациентов с легкой и средней тяжестью COVID-19. Среднее число дней от начала лечения до получения отрицательного результата теста на наличие вируса составило 7 дней в тестовой группе по сравнению с 12 днями в контрольной группе.
Фавипиравир
Ингибитор вирусной РНК-полимеразы фавипиравир, который используется в Японии для лечения гриппа, пока что держится в списках претендентов на звание лекарства от нового коронавируса. По последним данным, он может укорачивать длительность лихорадки и периода болезни с кашлем. Также есть сообщения, что он улучшает состояние легких заразившихся, что, как мы писали выше, крайне важно при COVID-19. В начале апреля FUJIFILM Toyama Chemical Co. Ltd. начала проверять эффективность и безопасность фавипиравира в фазе III клинических испытаний. Параллельно компания увеличивает свою производительную мощность по этому препарату.
Противомалярийные препараты
Другие нашумевшие (не без участия американского президента Дональда Трампа) лекарственные препараты, которым прочили «вторую жизнь» в связи с пандемией SARS-CoV-2, но которые, видимо, также не работают, — это хлорохин и гидроксихлорохин. По своей сути это противомалярийные лекарства. На рынке они уже давно, и их используют для лечения малярии, системной красной волчанки [51] и ревматоидного артрита [52], а из побочных эффектов стоит отметить кардиотоксичность.
Как точно могут работать эти препараты в случае COVID-19, до конца не ясно. Но один из механизмов их антивирусной активности — повышение рН в эндосомах, что мешает репликации вируса. Кроме того, они подавляют синтез и высвобождение цитокинов TNF-α и IL-6, связанных с воспалительными процессами и иммунной гиперактивацией [21].
Предварительные доклинические исследования прошли успешно. Однако при исследованиях на людях данные оказались гораздо менее впечатляющими.
Получившее широкую огласку исследование во Франции [22], где пациенты с COVID-19 получали либо гидроксихлорохин, либо гидроксихлорохин в сочетании с азитромицином, проводили с участием менее 40 пациентов, разделенных на три группы! CDC отдельно заявили, что это небольшое нерандомизированное исследование не оценивало клиническую пользу лечения.
Более того, результат недавнего ретроспективного исследования на более чем 300 пациентах в US Veterans Health Administration medical centres, сейчас опубликованного в виде препринта [23], и вовсе показывает, что применение гидроксихлорохина увеличивает смертность. Статья в данный момент находится на рецензировании в New England Journal of Medicine. Эффективность гидроксихлорохина вместе с другими препаратами сейчас оценивает и группа в Оксфорде.
FDA официально рекомендует не принимать хлорохин или гидроксихлорохин для лечения COVID-19, если это не специально прописано врачом и не проводится в рамках клинического испытания. NIH также рекомендует не использовать комбинацию гидроксихлорохина и азитромицина .
Даже если против COVID-19 противомалярийные препараты не помогут, возможно, они всё же обретут вторую жизнь — может быть, их применят в лечении рака, как пишет Nature [24].
Обновление от 1.07.2020: После анализа дополнительной информации 15 июня FDA отозвало разрешение на использование гидроксихлорохина и хлорохина для лечения COVID-19 у госпитализированных пациентов. 1 июля также была опубликована и сводка по нежелательным эффектам противомалярийных препаратов у пациентов, которые включают нарушения сердечного ритма, работы кровеносной и лимфатической систем, повреждения почек и печеночную недостаточность.
Камостат
Антифибринолитик камостат был разработан в Японии в 80-х годах, но, к сожалению, англоязычной литературы по нему не так много. Известно, что в стране восходящего солнца с 1985 года терапия камостатом покрывается медицинским страхованием в случае острых симптомов хронического панкреатита, а с 1994 года ее используют для лечения послеоперационного рефлюкс-эзофагита [25].
Как же камостат может пригодиться в случае коронавируса? Механизм действия также позволяет использовать его как антивирусный препарат. Для попадания в клетку вирус SARS-CoV-2 использует мембранную молекулу ACE2 (ангиотензинпревращающий фермент II) как свой рецептор, но для связывания ACE2 и S-белка (Spike) вируса необходимо присутствие сериновой протеазы TMPRSS2. Камостат — ингибитор этой протеазы, который, следовательно, мог бы заблокировать проникновение вируса в клетку. На мышиных моделях заражения вирусом SARS-CoV, родственным нашему коронавирусу, камостат снижал смертность со 100% до 30–35%. Исследования по использованию этого препарата на людях уже начались, однако результатов по ним еще нет.
Другое лекарство, нацеленное на ACE2, — это лозартан, универсальное антигипертензивное средство. Лозартан напрямую блокирует ACE2, этим и объясняется его влияние на кровяное давление. Возможно, это удастся применить и в терапии пациентов с COVID-19.
Умифеновир
Умифеновир («Арбидол») показал некоторую эффективность против SARS-CoV in vitro. Также появлялись данные о том, что отдельно или в сочетании с другими противовирусными препаратами при лечении COVID-19 были зафиксированы слабые преимущества его использования. В исследовании, опубликованном в апреле этого года, на очень небольшом количестве добровольцев эффективность «Арбидола» при слабой/средней выраженности болезни не была доказана [18], [26].
Амантадин
Амантадин — еще один давно известный препарат, который мог бы стать потенциальной терапией при COVID-19. Его используют как антивирусный препарат и при болезни Паркинсона. Какой же его предполагаемый механизм действия против SARS-CoV-2? Вхождение вируса в клетку зависит от связывания вирусного S-белка с клеточным рецептором и от расщепления S-белка протеазами клетки-хозяина — катепсинами L и B, расположенными преимущественно в лизосомах. Амантадин же снижает экспрессию катепсина L, ингибирует его и повышает pH в лизосомах, что также влияет на активность протеаз [27], [28].
Кстати, возможно, еще один метод предотвращения распространения вируса — это ингибирование фермента фурина. Исследователи показали, что при проникновении вируса в клетку активационная последовательность в S-белке вируса расщепляется именно этой протеазой [29].
Иммунотерапия
Хотя антивирусные препараты сейчас находятся в центре внимания исследователей, возможно, что лечение COVID-19 придет, откуда не ждали — от иммунотерапии. О том, как изменяется ответ иммунной системы при разной тяжести протекания болезни, показано на рисунке 5 [30].
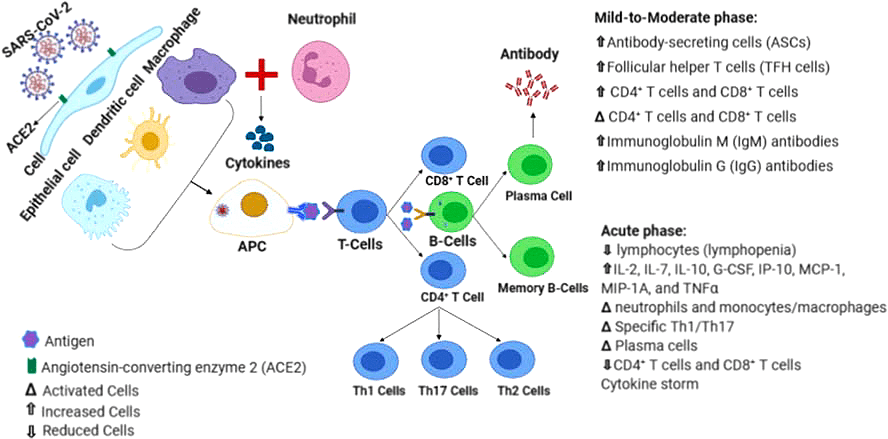
Рисунок 5. Схематическое изображение изменений в иммунной системе при заражении SARS-CoV-2
К сожалению, существует такое опасное явление как антителозависимое усиление инфекции (antibody-dependent enhancement, ADE), когда антитела, как троянские лошадки, не помогают бороться с вирусом, а, напротив, облегчают заражение клеток. Связано это с тем, что антитела налипают на вирус, но недостаточно крепко. В результате, когда облепленный антителами вирус проглатывает иммунная клетка, уже внутри клетки антитела отваливаются, вирус высвобождается и разрушает иммунную клетку, как данайцы разрушили Трою. Присутствует ли это явление при заражении SARS-CoV-2 или применении иммунотерапий, пока точно не ясно, но надо иметь эту возможность в виду [31], [32].
Плазма выздоровевших людей
Возможно, будущее пандемии SARS-CoV-2 зависит именно от антител против вируса. Теоретически, использование плазмы выздоровевших пациентов (ее еще называют реконвалесцентной) может стать эффективным лечением и профилактикой SARS-CoV-2. Этот метод заключается в переносе пациенту плазмы крови от уже переболевших людей: в таком случае плазма будет содержать выработанные против вируса антитела. Реконвалесцентная плазма уже успешно используется больше века — например, для лечения таких заболеваний как полиомиелит, грипп A (H5N1) и лихорадка Эбола [18]. Над приложением этой технологии к лечению COVID-19 трудится консорциум из шести фармкомпаний (Takeda, Biotest, CSL Behring, BPL, LFB и Octapharma) [33] и запущены КИ. Проблема заключается в том, что пока неясно, насколько сильный иммунитет человек вырабатывает против SARS-CoV-2. Кроме того, у этого метода есть и другие минусы, например, плохая масштабируемость, то есть способность производить большое количество доз лекарства в короткие сроки. Сейчас подобное переливание плазмы считается экспериментальным лечением COVID-19, чья эффективность пока не подтверждена.
Обновление от 1.07.2020: Mayo Clinic подтвердила безопасность использования реконвалесцентной плазмы по итогам исследования 20 000 пациентов. Хотя доля смертельных исходов при использовании этой терапии несколько снизилась, ученые считают, что этого пока недостаточно, чтобы делать вывод о том, что плазма выздоровевших людей помогает в лечении COVID-19.
Моноклональные антитела
Также антитела можно создать и искусственно (рис. 6), и сейчас считается, что именно этот метод — самый перспективный применительно к лечению COVID-19. Их разработка займет гораздо меньше времени, чем разработка вакцин или таргетного низкомолекулярного противовирусного препарата. Уже показано, что они могут быть нацелены на S-белок вируса, что предотвращает вход вируса в человеческие клетки, в частности, на RBD-домен (receptor-binding domain) S-белка.
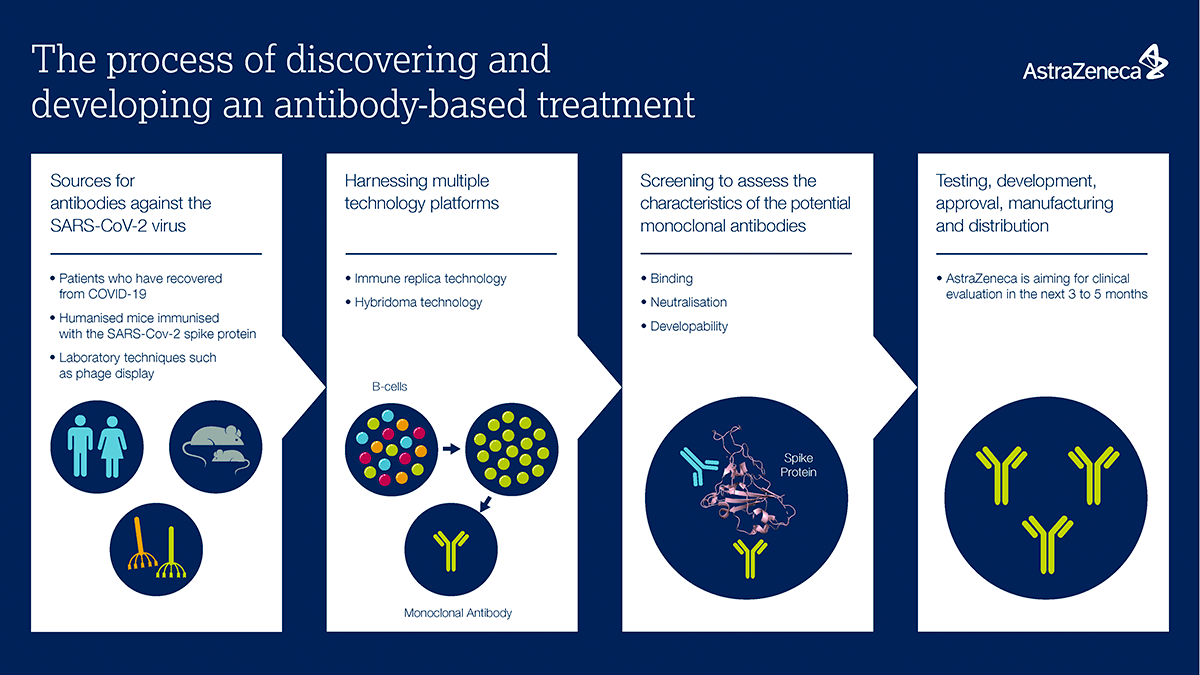
Рисунок 6. Инфографика от AstraZeneca по поиску и разработке терапии на основе антител против COVID-19
Поиском нейтрализующих SARS-CoV-2 антител занимаются многие фармкомпании — например, британско-шведская AstraZeneca, корейская Celltrion, американская Regeneron и японская Takeda. Исследователи из Утрехтского университета (Голландия) уже выделили антитело 47D11, которое нейтрализуют коронавирус в культуре клеток [34]. Также о выявлении нейтрализующих моноклональных антител к SARS-CoV-2 в Израильском институте биологических исследований заявил министр обороны страны Нафтали Беннетт.
Нейтрализующие антитела мешают распространению вируса по организму, блокируя белки, необходимые для проникновения в человеческие клетки, а также «помечая» вирусную частицу для клеток иммунной системы, чтобы те его уничтожили [33]. В целом, принцип их работы такой же, как и у реконвалесцентной плазмы, где содержатся антитела против вируса. Подобные методы относят к «пассивной иммунизации». Период полувыведения антител составляет около трех недель, поэтому, в отличие от вакцины, они не способны обеспечить долговременную защиту, а могут лишь прервать текущий активный инфекционный процесс.
Кроме классических антител против нового коронавируса, ученые рассматривают и неклассические. Например, в доклинические исследования скоро могут попасть наноантитела, выделенные из крови иммунизированных лам [35].
Прикольно, что у некоторых животных (лам, верблюдов, акул) встречаются совершенно необычные антитела, которые люди планируют поставить себе на службу: «От рака вылечит... верблюд!» [36], «Необычные животные: иммунологические сказки» [37].
Обновление от 1.07.2020: 1 июня фармкомпания Eli Lilly & Co и 7 июня китайская компания Junshi Biosciences начали испытания своих препаратов на основе моноклональных антител на людях. Еще несколько фармкомпаний (например Regeneron) заявили о том, что планируют перейти в фазу исследований на добровольцах в течение летних месяцев. Подробнее о новостях в этой области можно прочесть в статье Lots of Coronavirus Antibody News.
Интерфероны α и β
Интерфероны — одни из кандидатов на защиту организма человека от нового коронавируса, поскольку играют важную роль в естественном противовирусном иммунитете. Вдобавок их очень удобно применять: их можно вводить человеку интраназально.
Интерфероны типа I (в эту группу у человека входят IFN-α, β, ε, κ и ω) продуцируются одними из первых при иммунном ответе на заражение вирусом, и их основной механизм действия — подавление репликации вируса. Они распознаются рецептором IFNAR плазматической мембраны на большинстве типов клеток, что приводит в конечном счете к активации генов, участвующих в воспалении, передаче сигналов и иммуномодуляции. Среди результатов воздействия IFN-1 — повышение чувствительности клеток к патогенам и снижение текучести мембран, что предотвращает слияние мембран и выход вируса [18], [38]. По этим причинам применение этих соединений в контексте коронавирусов изучалось довольно подробно. Было проведено множество экспериментов по применению IFN-I против MERS-CoV и SARS-CoV in vitro и in vivo, как отдельно, так и в комбинации с лопинавиром/ритонавиром, рибавирином, ремдесивиром, кортикостероидами или IFN-γ, входящим в группу интерферонов типа II. Самыми успешными из интерферонов стали IFN-α и β, однако ни один из них не смог зарекомендовать себя достаточно хорошо в исследованиях на людях. NIH также не рекомендует использование интерферонов.
Тем не менее некоторые новые данные in vitro показывают, что SARS-CoV-2 может быть гораздо чувствительнее к IFN-I, чем другие коронавирусы [38]. Китайские гайдлайны по лечению COVID-19 рекомендовали комбинацию рибавирина и интерферона-α [39], и сейчас на платформах препринтов находятся статьи по использованию рекомбинантного IFN-α1b [40] и IFN-α2b [41]. Также есть информация, что IFN-β может сильнее ингибировать коронавирусы, чем IFN-α, поскольку его воздействие приводит к секреции в легких аденозина, обладающего противовоспалительным действием, и поддержанию функций эндотелиального барьера [38]. Также было показано, что у пожилых и у людей с некоторыми хроническими заболеваниями наблюдается дефицит IFN-β в легких. Одну из форм IFN-β — SNG001 (IFN-β1a) — также сейчас проверяют в КИ. Также об успешном использовании интерферона β1b вместе с лопинавиром/ритонавиром и рибавирином шла речь выше.
Терапия против цитокинового шторма
Обновление от 1.07.2020: Идентифицирован первый препарат, который улучшает выживаемость при заражении новым коронавирусом. В июне были опубликованы результаты британского клинического исследования RECOVERY (Randomised Evaluation of COVid-19 thERapY) по применению глюкокортикостероида дексаметазона у пациентов с COVID-19 [56]. Оказалось, что этот широко используемый и дешевый противовоспалительный препарат в группе пациентов, которым требовалась поддержка дыхания, работает лучше, чем любой изученный ранее! Исследование проводили на 6425 пациентах, 2104 из которых получали дексаметазон в дополнение к стандартной терапии, соответствующей тяжести протекания заболевания. В итоге прием дексаметазона снизил смертность на треть в группе заболевших, находящихся на искусственной вентиляции легких, и на одну пятую у пациентов, получавших кислородную терапию. Преимуществ использования препарата на добровольцах, которым не требовалась поддержка дыхательной системы, обнаружено не было. Эти результаты объясняются тем, что гиперактивность иммунной системы, которую и «снимает» дексаметазон, выражена именно у заболевших с более тяжелой формой протекания COVID-19.
Моноклональные антитела для снижения уровня IL-6
Для контроля чрезмерного иммунного ответа, который наблюдается у пациентов с тяжелым течением COVID-19, ученые предлагают рассматривать иммунные ингибиторы. Так, например, у многих оказывается повышен уровень интерлейкина-6 (IL-6). Для этого можно также использовать моноклональные антитела, но уже нацеленные не на вирусные белки, а на провоспалительные молекулы, которые выделяет организм.
Китайские власти рекомендовали к применению моноклональное антитело тоцилизумаб компании Roche, который блокирует рецептор IL-6. Препарат ранее был одобрен для лечения обычного и ювенильного ревматоидного артрита, а сейчас находится уже в фазе III рандомизированного контролируемого КИ по эффективности при COVID-19.
Другое моноклональное тело, нацеленное на рецептор IL-6, — это сарилумаб («Кевзара») от Regeneron Pharmaceuticals и Sanofi. Оно было одобрено для лечения ревматоидного артрита и также рассматривается в качестве лекарства для пациентов с COVID-19 в тяжелом состоянии. Хотя механизм действия у препаратов одинаков, у них разные методы введения (тоцилизумаб вводят внутривенно, а сарилумаб — подкожно) и, следовательно, фармакокинетика.
Согласно последним новостям по использованию этих антител в лечении пациентов, применение тоцилизумаба вроде как приносит пользу, а сарилумаба вроде как нет, и в чем дело, до конца неясно. И это нормальная ситуация: для того, чтобы разобраться, действительно ли один препарат помогает (и в какой дозировке, и каким пациентам), а другой нет (и почему, если нет), требуются дополнительные исследования [42].
Еще один метод снижения уровня IL-6 — терапия леронлимабом. Это гуманизированное моноклональное антитело к CCR5 — рецептору хемокина CCL5, — которое изначально разрабатывалось для терапии ВИЧ. Именно этот рецептор необходим для попадания вируса иммунодефицита человека в Т-хелперы. Оказалось, что блокирование пути CCL5–CCR5 останавливает гипервоспаление, которым характеризуются тяжелые случаи COVID-19. Леронлимаб сейчас проверяют в КИ, и разработкой занимается компания CytoDyn.
Вы наверняка помните скандал с китайским ученым Хэ Цзянькуем [43], [44], редактировавшим гены человеческих эмбрионов? Он также нацеливался на CCR5, только гораздо более спорным и менее этичным способом.
Кстати, только что была опубликована и информация о положительном эффекте приема анакинры — антагониста рецептора другого интерлейкина IL-1 от компании Swedish Orphan Biovitrum — в небольшом итальянском исследовании [45].
Мелатонин
Еще один препарат, о котором вы наверняка слышали, — мелатонин, который уже включили в протоколы некоторые госпитали [46], [47]. Мелатонин может помочь бороться с гипервоспалением и чрезмерным иммунным ответом при остром повреждении легких и остром респираторном дистресс-синдроме, ведь он известен противовоспалительными и антиоксидантными свойствами. Также его назначают пациентам интенсивной терапии для снижения беспокойства и улучшения качества сна. Ждем результатов дополнительных исследований!
Клеточная терапия
Несколько десятков КИ сейчас изучают применение клеточных терапий COVID-19. Один из подходов включает использование естественных киллеров (NK), которые в норме лизируют зараженные вирусом клетки (один из механизмов привлечения NK-клеток для уничтожения патогенов, например, — антителозависимая клеточная цитотоксичность, ADCC). Это свойство можно использовать и против клеток человека, зараженных коронавирусом, что, например, и делают в КИ терапии CYNK-001, изначально разрабатываемой для пациентов с острым миелолейкозом и множественной миеломой [18].
Другой подход — это использование мезенхимальных стволовых клеток (MSC), которые обычно получают из пуповинной крови и плаценты. MSC обладают противовоспалительными и иммуномодулирующими функциями. Их можно использовать при остром и хроническом повреждениях легких и при остром респираторном дистресс-синдроме: при внутривенном введении значительная доля MSC оказывается в легких и помогает защитить альвеолярные эпителиальные клетки, восстановить микросреду, предотвратить фиброз легких и вылечить их дисфункцию в дополнение к иммуномодулирующему воздействию. Учитывая развитие болезни и смертность, связанную с поражением легких, теоретически такая терапия могла бы стать очень полезной [18], [30]. Тем не менее пока что стволовые клетки мало используются в медицине, в том числе потому, что несут риск развития онкологических заболеваний.
Что еще?
В борьбу с COVID-19 сейчас включают все лекарства, от которых можно ждать хоть какого-то эффекта для облегчения течения болезни. Например, начаты исследования по применению дапаглифлозина. Добавление этого антидиабетического препарата к стандартной терапии потенциально может снизить риски смертельного исхода у зараженных пациентов с сердечно-сосудистыми заболеваниями, болезнями почек и нарушениями метаболизма.
Также теоретически для борьбы с COVID-19 можно было бы использовать препараты на основе РНК-интерференции (RNAi). Этим уже занимаются фармкомпании Alnylam и Vir Biotechnology. Alnylam, кстати, первой в мире смогла получить одобрение FDA для подобных препаратов и выпустила на рынок гивосиран [48] для пациентов с острой печеночной порфирией и патисиран [49] для пациентов с амилоидной полинейропатией.
Это всё?
Помимо лекарств, рассмотренных в статье, ученые проверяют и другие препараты со сходными механизмами действия. Однако, к сожалению, этим дело не ограничивается. Как и часто в тревожных ситуациях, некоторые предлагают использовать нетрадиционную медицину. И если в одних случаях удается научно подойти к вопросу и, например, выделить действующее вещество из какого-нибудь растения, проверить его in vitro и in vivo и создать на его основе эффективное и безопасное лекарство, то в других (многих!) случаях этого не происходит. Поэтому редакция «Биомолекулы» призывает читателей внимательно относиться к своему здоровью и не употреблять самостоятельно никакие средства для лечения и профилактики COVID-19, не одобренные официально.
О некоторых соединениях мы все же расскажем — но чисто из общего интереса. Для лечения заражения SARS-CoV-2 рассматривалось несколько соединений, встречающихся в растениях китайской народной медицины: глицирризин, активный компонент корней лакрицы; флавоноиды гесперетин и кверцетин; байкалин, флавон из шлемника байкальского Scutellaria baicalensis [18]. Однако вопрос не ограничивается китайской медициной. Например, в качестве лекарства от COVID-19 в Индии собираются рассматривать файфотрол (fifatrol, не путать с фуфломицином), аюрведический препарат из 13 разных травок. А президент Мадагаскара Андри Радзуэлина и вовсе официально продвигает Covid-Organics, напиток из артемизии и других местных трав, который якобы уже прошел все испытания, доказал свою эффективность и вылечил от COVID-19 — внимание! — целых двух пациентов (из какого количества заболевших, неясно). Президент настолько уверен в ценности напитка, что уже даже пожертвовал некоторое его количество другой стране — Экваториальной Гвинее.
Наверняка список предлагаемых альтернативных лекарств гораздо больше, и он будет пополняться и пополняться. Однако доверяйте только официальным источникам, например, ВОЗ или CDC! Хотя мы и находимся в ситуации, когда препарата от SARS-CoV-2 еще нет, это не повод разрушать свое здоровье сомнительными травками, которые сами по себе могут оказаться опаснее коронавируса (напомним, что у большинства заражение проходит бессимптомно или в мягкой форме). Ученые сейчас рассматривают все варианты молекул, которые могут использоваться, и результаты клинических исследований не заставят себя ждать очень долго.
Берегите себя!
Литература
- Вакцины против коронавируса: перспективы;
- Компьютерные технологии против коронавируса: первые результаты;
- Kristian Thorlund, Louis Dron, Jay Park, Grace Hsu, Jamie I Forrest, Edward J Mills. (2020). A real-time dashboard of clinical trials for COVID-19. The Lancet Digital Health;
- COVID-19 rapid guideline: managing symptoms (including at the end of life) in the community. (2020). NICE;
- Clinical guidance for managing COVID-19. (2020). RCN;
- Coronavirus guidance for clinicians and NHS managers. (2020). NHS;
- Berlinger N., Wynia M., Powell T., Hester D.M., Milliken A., Fabi R. et al. (2020). Ethical framework for health care institutions & guidelines for institutional ethics services responding to the coronavirus pandemic. The Hastings Center;
- Coronavirus disease (COVID-19) technical guidance: Patient management. (2020). WHO;
- Clinical care of severe acute respiratory infections – Tool kit. (2020). WHO;
- Clinical management of severe acute respiratory infection when COVID-19 is suspected. (2020). WHO;
- Koch S. (2020). COVID-19: closing in on matching therapeutic mechanism to disease stage. BioCentury;
- Torbjörn Karlsson. (2015). Secondary haemophagocytic lymphohistiocytosis: Experience from the Uppsala University Hospital. Upsala Journal of Medical Sciences. 120, 257-262;
- Puja Mehta, Daniel F McAuley, Michael Brown, Emilie Sanchez, Rachel S Tattersall, Jessica J Manson. (2020). COVID-19: consider cytokine storm syndromes and immunosuppression. The Lancet. 395, 1033-1034;
- Marik P. (2020). EVMS critical care COVID-19 management protocol. Eastern Virginia Medical School;
- Manli Wang, Ruiyuan Cao, Leike Zhang, Xinglou Yang, Jia Liu, et. al.. (2020). Remdesivir and chloroquine effectively inhibit the recently emerged novel coronavirus (2019-nCoV) in vitro. Cell Res. 30, 269-271;
- Timothy P. Sheahan, Amy C. Sims, Shuntai Zhou, Rachel L. Graham, Andrea J. Pruijssers, et. al.. (2020). An orally bioavailable broad-spectrum antiviral inhibits SARS-CoV-2 in human airway epithelial cell cultures and multiple coronaviruses in mice. Sci. Transl. Med.. 12, eabb5883;
- Zachary M. Sticher, Gaofei Lu, Deborah G. Mitchell, Joshua Marlow, Levi Moellering, et. al.. (2019). Analysis of the Potential for N4-Hydroxycytidine To Inhibit Mitochondrial Replication and Function. Antimicrob Agents Chemother. 64;
- Heng Li, Shang-Ming Liu, Xiao-Hua Yu, Shi-Lin Tang, Chao-Ke Tang. (2020). Coronavirus disease 2019 (COVID-19): current status and future perspectives. International Journal of Antimicrobial Agents. 105951;
- Bin Cao, Yeming Wang, Danning Wen, Wen Liu, Jingli Wang, et. al.. (2020). A Trial of Lopinavir–Ritonavir in Adults Hospitalized with Severe Covid-19. N Engl J Med;
- Ivan Fan-Ngai Hung, Kwok-Cheung Lung, Eugene Yuk-Keung Tso, Raymond Liu, Tom Wai-Hin Chung, et. al.. (2020). Triple combination of interferon beta-1b, lopinavir–ritonavir, and ribavirin in the treatment of patients admitted to hospital with COVID-19: an open-label, randomised, phase 2 trial. The Lancet;
- Adrea Savarino, John R Boelaert, Antonio Cassone, Giancario Majori, Roberto Cauda. (2003). Effects of chloroquine on viral infections: an old drug against today's diseases. The Lancet Infectious Diseases. 3, 722-727;
- Philippe Gautret, Jean-Christophe Lagier, Philippe Parola, Van Thuan Hoang, Line Meddeb, et. al.. (2020). Hydroxychloroquine and azithromycin as a treatment of COVID-19: results of an open-label non-randomized clinical trial. International Journal of Antimicrobial Agents. 105949;
- Magagnoli J., Narendran S., Pereira F., Cummings T., Hardin J.W., Sutton S.S., Ambati J. (2020). Outcomes of hydroxychloroquine usage in United States veterans hospitalized with Covid-19. medRxiv;
- Anirban Maitra. (2020). Pancreatic cancer hidden in plain sight. Nature. 581, 34-35;
- Yoshiharu Uno. (2020). Camostat mesilate therapy for COVID-19. Intern Emerg Med;
- Li Y., Xie Z., Lin W., Cai W., Wen C., Guan Y. et al. (2020). An exploratory randomized controlled study on the efficacy and safety of lopinavir/ritonavir or arbidol treating adult patients hospitalized with mild/moderate COVID-19 (ELACOI). medRxiv;
- Nevio Cimolai. (2020). Potentially repurposing adamantanes for COVID‐19. J Med Virol. 92, 531-532;
- Smieszek S.P., Przychodzen B.P., Polymeropoulos M.H. (2020). Amantadine disrupts lysosomal gene expression; potential therapy for COVID19. bioRxiv;
- Markus Hoffmann, Hannah Kleine-Weber, Stefan Pöhlmann. (2020). A Multibasic Cleavage Site in the Spike Protein of SARS-CoV-2 Is Essential for Infection of Human Lung Cells. Molecular Cell;
- Ali Golchin, Ehsan Seyedjafari, Abdolreza Ardeshirylajimi. (2020). Mesenchymal Stem Cell Therapy for COVID-19: Present or Future. Stem Cell Rev and Rep;
- Xuetao Cao. (2020). COVID-19: immunopathology and its implications for therapy. Nat Rev Immunol. 20, 269-270;
- Jason A. Tetro. (2020). Is COVID-19 receiving ADE from other coronaviruses?. Microbes and Infection. 22, 72-73;
- Lowe D. (2020). Monoclonal antibodies for the coronavirus (updated May 5th). In the Pipeline;
- Chunyan Wang, Wentao Li, Dubravka Drabek, Nisreen M. A. Okba, Rien van Haperen, et. al.. (2020). A human monoclonal antibody blocking SARS-CoV-2 infection. Nat Commun. 11;
- Daniel Wrapp, Dorien De Vlieger, Kizzmekia S. Corbett, Gretel M. Torres, Nianshuang Wang, et. al.. (2020). Structural Basis for Potent Neutralization of Betacoronaviruses by Single-Domain Camelid Antibodies. Cell;
- От рака вылечит... верблюд!;
- Необычные животные: иммунологические сказки;
- Erwan Sallard, François-Xavier Lescure, Yazdan Yazdanpanah, France Mentre, Nathan Peiffer-Smadja. (2020). Type 1 interferons as a potential treatment against COVID-19. Antiviral Research. 178, 104791;
- Erin K McCreary, Jason M Pogue. (2020). Coronavirus Disease 2019 Treatment: A Review of Early and Emerging Options. Open Forum Infectious Diseases. 7;
- Meng Z., Wang T., Li C., Chen X., Li L., Qin X. et al. (2020). An experimental trial of recombinant human interferon alpha nasal drops to prevent coronavirus disease 2019 in medical staff in an epidemic area. medRxiv;
- Zhou Q., Wei X.-S., Xiang X., Wang X., Wang Z.-H., Chen V. et al. (2020). Interferon-a2b treatment for COVID-19. medRxiv;
- Lowe D. (2020). Anti IL-6 for coronavirus patients: does it work, or not? In the Pipeline;
- David Cyranoski. (2019). The CRISPR-baby scandal: what’s next for human gene-editing. Nature. 566, 440-442;
- Изменение генома и... мировой науки?;
- Giulio Cavalli, Giacomo De Luca, Corrado Campochiaro, Emanuel Della-Torre, Marco Ripa, et. al.. (2020). Interleukin-1 blockade with high-dose anakinra in patients with COVID-19, acute respiratory distress syndrome, and hyperinflammation: a retrospective cohort study. The Lancet Rheumatology;
- Rui Zhang, Xuebin Wang, Leng Ni, Xiao Di, Baitao Ma, et. al.. (2020). COVID-19: Melatonin as a potential adjuvant treatment. Life Sciences. 250, 117583;
- Alex Shneider, Aleksandr Kudriavtsev, Anna Vakhrusheva. (2020). Can melatonin reduce the severity of COVID-19 pandemic?. International Reviews of Immunology. 1-10;
- РНК-интерференция: повторный успех;
- Первый препарат на основе РНК-интерференции: смерть мРНК — жизнь пациенту!;
- Herper M. (2020). Inside the NIH’s controversial decision to stop its big remdesivir study. STAT;
- Системная красная волчанка: болезнь с тысячью лиц;
- Ревматоидный артрит: изменить состав суставов;
- Winter L. (2020). Severe neurological ailments reported in COVID-19 patients. The Scientist;
- Jason D. Goldman, David C.B. Lye, David S. Hui, Kristen M. Marks, Raffaele Bruno, et. al.. (2020). Remdesivir for 5 or 10 Days in Patients with Severe Covid-19. N Engl J Med;
- Lowe D. (2020). Coronavirus therapy update (remdesivir and tocilizumab). In the Pipeline;
- Heidi Ledford. (2020). Coronavirus breakthrough: dexamethasone is first drug shown to save lives. Nature. 582, 469-469.






